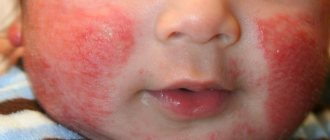
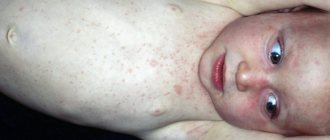
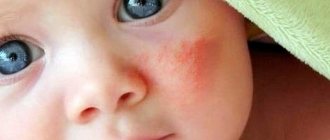
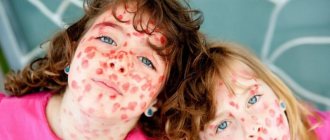
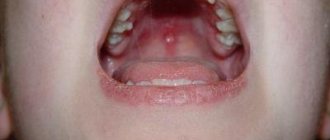
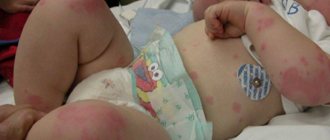
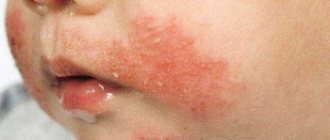
Аллергия на солнце (солнечная крапивница) проявляется у детей в любом возрасте. Фотодерматит – повышенная чувствительность кожного покрова к солнечному свету. Для появления характерных высыпаний достаточно прогулки под прямыми лучами ультрафиолета. Солнечной крапивницей страдают дети со светлой кожей, рыжеволосые и с веснушками. Заболевания эндокринной системы, почек, печени способствуют развитию фотодерматита. Недуг может пройти за один день, а может и затянутся на длительное время.
Причины
Фотодерматит может проявиться через полчаса нахождения на солнцепеке или после искусственных солнечных ванн, принимаемых при лечении некоторых заболеваний. Ультрафиолет не является первопричиной аллергии, а провоцирует её.
Причины аллергии на солнце у детей:
- Редкие заболевания – пеллагра, болезнь Гюнтера;
- Крема содержащие эфирные масла цитрусовых, укропа, зверобоя, коры коричневого дерева снижают устойчивость клеток кожи к свету;
- Использование солнцезащитных кремов с парааминобензойной кислотой у детей приводят к сильнейшей аллергии;
- Гигиенические помады с эозином являются сильнейшим аллергеном;
- Антисептики в жаркую погоду вызывают раздражение кожи;
- Продукты питания содержащие красители, консерванты и ароматизаторы;
- Краски используемые для рисунков на теле, имеющие в своем составе сульфат кадмия;
- Бытовая химия – гели, шампуни, пенки, стиральный порошок, кондиционеры;
- Лекарственные препараты принимаемые в жаркий период;
- Хлорированная вода;
- Пыльца растений.
Наиболее подвержены аллергической реакции дети со слабым иммунитетом, молочно-белой и чувствительной кожей. Если ребенок не переносит шоколад и орехи, то существует высокая вероятность развития сыпи.
Виды
С началом летних дней увеличивается время, проводимое под ультрафиолетовыми лучами. Желание загореть вызывает появление аллергических следов на коже в виде ожогов. Возникнуть они могут за несколько минут или часов, в зависимости от интенсивности солнечных лучей и типа кожи.
Иногда непереносимость возникает и у здорового человека с сильным иммунитетом, не имеющего тенденции к аллергическим реакциям.
Невнимательность к правилам безопасности приводит к проблемам кожи, чаще всего у маленьких детей и лиц, страдающих хроническими заболеваниями.
Виды солнечной аллергии:
- Фототоксическая аллергия возникает на фоне приёма препаратов, содержащих фотосенсибилизаторы, под воздействием солнца. О появлении непереносимости можно судить по симптомам: пузыри, крапивница, отёчность кожи. Косметические процедуры (пилинг, татуаж), делая кожу чувствительной к внешним воздействиям, могут вызвать появление фотодерматоза.
- Фототравматическая аллергия развивается после длительного пребывания под ультрафиолетом. Кожные реакции (ожоги) быстрее появятся после нахождения под прямым солнцем в обеденное время, когда излучение особенно интенсивно. Можно наблюдать такой пример на пляже, когда у совершенно здоровых людей вместо желаемого загара кожа приобретает малиновый цвет. Проходит самостоятельно, как только человек перестает подвергаться солнечному излучению.
- Фотоаллергическая реакция возникает у ребёнка, организм которого не воспринимает ультрафиолет, реагируя на него, как на токсин. Нарушается пигментация, появляется сыпь, утолщаются кожные покровы. Повышается температура, возможна дезориентация, вплоть до утраты сознания. Характерно развитие крапивницы, экземы, которые выглядят как папулезная сыпь различных размеров и форм.
Такая аллергия требует постоянного наблюдения, отслеживания времени пребывания на солнце, защиты кожных покровов, особенно в летний период.
В зависимости от контакта организма с аллергенами выделяют два вида аллергии:
- Экзогенная или внешняя.
- Эндогенная или внутренняя.
Экзогенный фотодерматоз развивается под воздействием ультрафиолета при попадании некоторых компонентов на кожу. К аллергенам можно отнести вещества, которые под действием солнца, в результате химических реакций, вызовут появление симптомов:
- Косметические средства (дезодоранты, помада).
- Парфюмерия.
- Солнцезащитные препараты, содержащие бензофенон или парааминобензойные кислоты.
- Эфирные масла (цитрусовые, сандаловые).
- Бытовая химия.
- Предметы ухода и гигиены.
Прекращение взаимодействия с этими веществами снижает яркость симптомов аллергии вплоть до полного исчезновения.
Эндогенный фотодерматит связан с нарушением метаболизма. Причинами аллергии являются гиповитаминоз, ослабление иммунитета, обмена меланина, патологии печени, ЖКТ, болезнь Пруриго, инфекционные заболевания.
Возникает аллергия в результате употребления следующих вещей:
- Лекарственные противовоспалительные таблетки, антибиотики, антидепрессанты.
- Гормональные медикаменты, содержащие эстроген.
- Средства народной медицины, травяные сборы.
- Продукты питания (цитрусовые, шоколад, мед).
- Пыльца, при попадании в организм во время дыхания.
В данном случае также наблюдается исчезновение симптомов фотодерматита после того, как аллергены выведутся из организма.
По происхождению фотодерматоз подразделяется на приобретенный и врожденный.
Приобретенная солнечная аллергия возникает из-за:
- Дефицита меланина.
- Иммунного сбоя.
- Накопления в клетках кожи порфирина.
Вызвать появление аллергии может злоупотребление солярием, посещение стран в другом климатическом поясе, отличающимся от зоны постоянного места проживания, злоупотребление алкоголем, наркотиками, лекарственными средствами.
Врожденный фотодерматит объясняют наследственностью (истинная порфирия или болезнь Гюнтера, пигментная ксеродерма и другие). Встречается такой вид аллергии редко.
Классификация
По типу воздействия ультрафиолета различают следующие реакции:
- Фотоаллергические – зуд, жжение, появление сыпи различной величины. Кожа ребенка не переносит ультрафиолет.
- Фототоксические – сыпь, зуд, отек слизистых, слабость, сонливость. В качестве аллергенов выступают вещества-провокаторы содержащие фотосенсибилизаторы.
- Фототравматические – ожоги, возникающие при длительном пребывании на солнце на любых открытых участках тела. Ситуацию возможно предотвратить используя защитные крема. Также нужно помнить, что нежелательно принимать солнечные ванны в период с 11 до 16 часов.
Расцветом аллергии считается поздняя весна и лето, в холодную погоду они затихают.
Признаки
Симптомы солнечной аллергии трудно не заметить, хотя основные признаки могут проявиться лишь через 12 часов.
Аллергические высыпания появляются на открытых участках тела: на лице, груди, руках. Реагирует не только кожа, но и весь организм.
Отличительные признаки аллергии:
- Головокружение, потеря сознания;
- Гипертермия;
- Головные боли;
- Сыпь на коже, волдыри, покраснение, шелушение, зуд, жжение;
- Отек не только на глазах у ребенка, но и слизистой носа гортани;
- Одутловатость;
- Расстройство пищеварения;
- Нарушение сна;
- Общая слабость.
Фотодерматит может протекать в трех стадиях:
- При легком течении наблюдается покраснение и шелушение кожи;
- При более тяжелом появляются серозные скопления внутри образовавшихся пузырьков, болезненные ощущения при трении;
- На третьей стадии появляются волдыри, которые лопаются, образуя зудящие ранки.
Если возникают сомнения по поводу кожных высыпаний, рекомендуется сделать соскоб в поликлинике.
Хромофоры – вещества находящиеся в коже человека и защищающие его от воздействия ультрафиолетового излучения. Концентрация этого вещества в организме увеличивается с возрастом. Фотодерматит можно перерасти, симптомы аллергии станут менее выраженные или уйдут вовсе.
У малышей до трех лет при длительном нахождении на солнце более выраженная аллергическая реакция. Грудного ребенка ни в коем случае и ни при каких обстоятельствам нельзя оставлять под прямыми лучами ультрафиолета. Аллергия на солнце у ребенка до года представляет наибольшую опасность. Ребенок отказывается кушать и пить, что приводит к обезвоживанию и требует госпитализации.
Диагностика
При появлении сыпи у малыша желательно показать его врачу, поскольку не всегда неопытной маме удастся отличить аллергию от неонатальной сыпи, а вирусную инфекцию от грибковой. Вызывать доктора лучше на дом, ведь при инфекционных болезнях малыш заразен. При какой сыпи следует незамедлительно вызвать врача-педиатра:
- При мелкой красной сыпи, при водянистой сыпи, сопровождающейся подъемом температуры, насморком, общей слабостью ребенка.
- При сыпи с гнойными головками.
- При сыпи любого вида, если она обширная и покрывает более 2% кожи ребенка.
- При любой сыпи, появление которой предшествовало или наступило сразу после рвоты, поноса.
Отправиться на прием в поликлинику самостоятельно можно при:
- мелкой сыпи, которая никак не нарушает общее самочувствие малыша (температура тела в норме или чуть выше нормы, нет гнойничков, поноса, тошноты);
- одиночной сыпи в области волосяного покрова, на лице.
Лечить самостоятельно без врача можно только опрелости и потницу, обойтись своими силами можно также в случае неонатальной гормональной сыпи, которая выглядит, как угревая. Места расположения сыпи тоже имеют большое значение. Так, сыпь на животе, спине, пояснице и внутренней стороне бедер – всегда основание для вызова участкового педиатра на дом.
Сыпь на шее, в кожных складках и на затылке — не настолько тревожный симптом, но консультация специалиста и в этом случае не помешает. Сыпь на попе и лице — основание пересмотреть рацион кормящей мамы, а также позаботиться о том, чтобы гигиена была адекватной.
Методы диагностики сыпи у детей обширны. Они включают общие и расширенные анализы крови, мочи, кала, соскобы эпидермиса на наличие паразитов, грибков, анализ содержимого и на наличие и тип бактерий, вирусов, серологическую диагностику.
Врачи, которые помогут найти причину и назначить адекватное лечение:
- педиатр;
- дерматолог;
- инфекционист;
- аллерголог.
Первая помощь
Не всегда при первых симптомах аллергии у родителей есть возможность обратиться к врачу или ожидание специалистов затягивается. Необходимо соблюдать спокойствие и предпринять безотлагательные меры помощи:
- Увести ребенка с солнца в затемненное место;
- Дать антигистаминный препарат, дозировка должна соответствовать возрасту;
- Больше употреблять жидкости – простую не газированную минеральную воду с лимоном;
- Пораженные участки кожи смочить раствором ромашки или зеленым чаем;
- Измерить температуру тела, при необходимости дать жаропонижающее.
Назначать противоаллергические средства должен только врач. О разовой дозировке можно уточнить, позвонив в скорую помощь.
Как лечить аллергию на солнце?
Лечение солнечной крапивницы зависит от тяжести симптомов.
Пребывание вне солнца может устранить симптомы в случае мягкого проявления аллергии. Врач также может дополнительно назначить пероральные антигистаминные препараты для успокоения сыпи или безрецептурные кремы, такие как алоэ вера или лосьон Каламин.
Если реакция более тяжелая, то и средства для лечения используются другие — кортикостероиды, гидроксихлорохин (Плаквенил), Монтелукаст (Сингуляр), который обычно применяют для лечения астмы.
Британская ассоциация дерматологов предлагает попробовать и другие методы лечения, в том числе: циклоспорин (Сандиммун), иммунодепрессант омализумаб (Ксолар), фотоферез, внутривенный иммуноглобулин.
Лечение
Лечить аллергию у детей рекомендовано традиционными способами. При использовании народных рецептов у ребенка может быть непредвиденная реакция на травы. Однако если высыпания на коже единичные и уже есть опыт успешного применения используемых растений, компрессы из них будут очень кстати.
Препараты
Медикаментозное лечение аллергии заключается в приеме антигистаминных препаратов. Для детей их выпускают в виде капель. Приём таких медикаментов имеет ограничения по времени не более 5 суток.
Наиболее распространенные:
- Зиртек;
- Зодак;
- Лоратадин;
- Фенистил;
- Супрастинекс.
Избавиться от кожных высыпаний и болезненных ощущений помогут местные мази, гели кремы:
- Фенистил;
- Ла-Кри;
- Адвантан;
- Деситин;
- Вундехил;
- Гестан.
Энтеросорбенты не будут лишними, они выводят аллергены из организма:
- Активированный уголь;
- Смекта;
- Полисорб.
Их принимают на протяжении 3-5 дней.
Во время аллергии рекомендуется принимать витамины группы А, В, Е, С. Их недостаток можно восполнить с помощью продуктов питания или приобрести в виде таблеток в аптеке.
Народные средства
Первые помощники народных способов лечения аллергии считаются травы и овощи. Эффективные домашние рецепты:
- Ромашку применяют в качестве настойки, которая улучшает общее состояние организма, а также как компресс снимающий воспаление;
- Настой из крапивы снимает красноту, зуд и жжение кожных покровов;
- Компресс из алоэ восстанавливает эпидермис, его разрезают и дважды в день прикладывают к пораженным участкам;
- Кашицу из смеси картофеля и огурца прикладывать к очагам воспаления;
- Соком из выжатой капусты и картошки протирают сыпь;
- Во время купания в воду добавлять настои из ромашки, череды или валерианы.
Все народные методы хороши в сочетании с медикаментозным лечением. Не применяйте малознакомые средства народной медицины. Дети это не объект для экспериментов.
Подробнее о реакции на ультрафиолет
Все мамы знают, что солнечные лучи полезны, ведь под их воздействием вырабатывается витамин D, не синтезируемый самостоятельно организмом. Поэтому прогулки в светлое время суток обязательно включаются в распорядок дня.
Но «ясное и так тепло греющее» солнышко не всегда бывает безопасным. После нахождения на улице или пляже у ребенка может проявиться раздражение на коже в виде прыщей, волдырей и красных пятен. Очень важно в этот момент обратиться к педиатру, который исключит другие виды аллергии: пищевую, на медикаменты и средства личной гигиены.
Осмотрев маленького пациента, порой, врач ставит диагноз фотодерматит или фотодерматоз, то есть повышенная чувствительность кожного покрова к солнечным лучам. Данное заболевание может усугубляться и вызвать опасные для младенцев и детей старшего возраста последствия. Именно поэтому важно своевременно диагностировать кожную реакцию на ультрафиолет.
Профилактика
Предупредить аллергический дерматит у детей возможно при соблюдении профилактических мероприятий:
- Укрепление иммунитета;
- Много жидкости в жаркие периоды, предпочтения отдавать простой воде;
- Не перегружать желудок ребенка в знойный день, принимать здоровую пищу;
- Перед выходом на улицу не кушать сладкого, морковного сока, сладкого перца, инжира, петрушки;
- Не перегревать ребенка, одевая синтетическую одежду;
- Одежда должна закрывать плечи, живот, не выходить на улицу без легкого головного убора с широкими полями;
- Носить вещи из льна или хлопка, белого или красного цвета;
- Не пребывать долго под открытыми лучами солнца, особенно в опасные часы;
- Наносить безопасный защитный крем.
Соблюдая предупредительные меры аллергия не станет причиной испорченного отдыха.
Аллергия на солнце – неприятное явление, но при правильном подходе об этой проблеме можно будет забыть. При возникновении первых признаков солнечной аллергии необходимо обратиться к аллергологу. Частые аллергические реакции могут быть признаком более серьезных заболеваний.
Чем аллергия на солнце отличается от тепловой сыпи?
Тепловая сыпь возникает при закупорке пор и скапливании пота под одеждой или одеялом. Это может произойти и без воздействия солнечного света — например, в жаркую, влажную погоду на любой части тела, которая потеет, особенно в складках кожи.
Области, наиболее подверженные риску возникновения тепловой сыпи:
- под грудью;
- в паху;
- в подмышках;
- между внутренней стороной бедер.
Солнечная крапивница, с другой стороны, возникает только в результате воздействия солнечного света.
Тепловая сыпь обычно проходит сама по себе через несколько дней, в то время как солнечная обычно длится всего несколько часов.