Как лечить простуду и насморк у грудного ребенка
Лечение простудных заболеваний (простуды) — ОРЗ,гриппа, ОРВИ, ангины — у детей до года имеет свои особенности и тонкости. Грудному ребенку противопоказаны многие лекарственные препараты, к тому же, он не умеет сморкаться, глотать таблетки и полоскать горло.
Под простудой мы подразумеваем те заболевания, которые наступили при переохлаждении ребенка, снижении иммунитета.
Лечение простудных заболеваний (простуды) — ОРЗ, гриппа, ОРВИ, насморка, ангины — у детей до года имеет свои особенности и тонкости. Грудному ребенку противопоказаны многие лекарственные препараты, к тому же, он не умеет сморкаться, глотать таблетки и полоскать горло.
Чем же лечить простуду у ребенка до года?
Главное для ребенка, которому лишь несколько месяцев — вовремя заметить первые признаки простуды :
- это может быть вялость или, наоборот, повышенная возбудимость;
- ребенок больше капризничает;
- могут быть проблемы со сном или, наоборот, ребенок чаще и дольше спит;
- появляется насморк, ребенок чихает, изредка кашляет;
- у ребенка появляются хрипы в голосе;
- у ребенка поднимается температура;
- ребенок плачет во время еды, когда сосет грудь (если заложен носик, ребенок вовсе может отказаться от груди из-за невозможности дышать, а может ему больно глотать когда горлышко воспалено).
При подозрении на простуду необходимо вызвать врача из вашей участковой поликлиники для установления точного диагноза и назначения ребенку лечения, а до прихода врача начинаем лечить простуду и насморк ребенка самостоятельно.
Первым делом нужно повысить иммунитет ребенка.
Повышают иммунитет препараты интерферон и гриппферон. Капать ребенку в носик (можно в рот, но лучше в нос) по 1 капле 2 раза в день до 6 месяцев, по 2 капли 3 раза в день ребенку от 6 месяцев до года. Детям старше полугода можно давать анаферон детский для лечения и профилактики простуды и гриппа. Таблетку анаферона растворить в ложке теплой воды и дать ребенку выпить. Обычно врач назначает анаферон для лечения простуды 3 раза в день.
Обратите внимание, что чем раньше вы начнете лечение простуды, тем эффективнее подействуют эти препараты. Они помогут вам и в период эпидемии гриппа, и если в одной квартире с ребенком уже заболел кто-то из взрослых.
Лечение насморка (ринит) при простуде у ребенка.
От насморка детям до года рекомендуются препараты Аквамарис или Солин (солевые растворы, можно закапывать в нос часто), препараты на травах , Изофра при затяжном насморке . При сильной заложенности носа, сильном насморке ребенку можно капать в нос экстракт алоэ (продается в аптеке), сок алоэ, разбавленный водой или настой ромашки.
Хорошо при простуде детям до года помогают ингаляции чесноком: натереть чеснок на терке и давать дышать ребенку. Во время сна поставить натертый чеснок рядом с кроваткой ребенка.
Сосудосуживающие средства для грудного ребенка (до года) капать в носик при насморке нежелательно.
Лечение ангины (если у ребенка болит горло).
После полугода для лечения простуды можно давать ребенку настой ромашки по 1 ложке 3 раза в день после еды. Проводить орошения горла спреем Тантум верде 2 раза в день. Хорошим дезинфицирующим средством является мамино молоко, почаще давайте простуженному грудному ребенку грудь. Вообще поить ребенка во время простуды нужно почаще.
При простуде и ангине можно сделать водочный компресс на шею и грудь ребенку: вату смочить в теплой водке+вода 1:1, наложить на горло и грудь, прикрыть сложенной в несколько слоев марлей или чистой тканью, поверх проложить целофан, завязать теплым шарфом, но компресс грудным детям делать с осторожностью, чтобы не сжечь нежную кожу ребенка.
Горчичники при простуде применять с еще большей осторожностью, ставить их через двойной-тройной слой марли, чтобы не сжечь кожу ребенка.
Если ребенок при простуде кашляет.
До года из лекарственных препаратов от кашля для детей до года-трех не имеет противопоказаний только мукалтин, так что постарайтесь не запускать болезнь так далеко. Если простуду не лечить, возможны серьезные осложнения: от бронхита до пневмонии. Дренажу легких помогают активные движения малыша, смена положения тела, так что если ребенок в состоянии попрыгать или покрутиться, не препятствуйте ему.
Повышение у ребенка температуры выше 38 градусов — повод срочно вызвать врача.
До 38 градусов, если ребенок чувствует себя нормально, насколько это возможно при простуде, температуру сбивать не стоит, это тоже своеобразная борьба с микробами и вирусами, которые при повышенной температуре погибают. Если температура выше 38 градусов, ее сбивают парацетамолом (суспензия или ректальные свечи).
Любая простуда вызвана инфекцией — вирусом или бактериями, поэтому простуда, как и любое другое заболевание, требует обязательного лечения под контролем врача.
Как узнать, что именно болит у ребенка — детский невролог
– Когда мы назначаем малоинвазивные медицинские манипуляции, например, такие, как общий анализ крови, – говорит доктор, – мамы всегда просят: сделайте так, чтобы не было больно.
Мы все с вами боимся боли. Она для нас не просто физическое явление. Боль может запечатлеться в нашей памяти и периодически напоминать о себе. Это многокомпонентное переживание.
Бывает, например, боль социальная: “А как общество воспримет меня, если у меня болит вот тут?”. Затем формируется боль душевная. Есть еще такой тип боли, как нейропатическая, связанная с повреждением самой нервной системы.
Есть психологический компонент боли. Например, когда берут анализ крови, и как психологически я восприму его результат. Плохим он будет или хорошим? Поэтому, согласно определению Международной ассоциации по изучению боли, боль – это комплекс, который является неприятным сенсорным и эмоциональным переживанием, связанным с действительным или возможным повреждением тканей.
Удар, слово, потрясение, душевная неприязнь – все это формирует восприятие организмом компонентов боли.
– Но мы, врачи, – продолжает Пушкарев, – чаще встречаемся с ноцицептивным типом боли, то есть связанным с повреждением самой ткани и активацией болевых рецепторов (ноцицепторов). Например, боль от удара молотком по пальцам, от пореза чем-то острым или боль при аппендиците, когда такое ощущение возникает вследствие повреждения аппендикса.
И вот мне, как педиатру-невропатологу, не совсем понятно, почему некоторые теоретики считают, что дети не воспринимают боль, якобы не чувствуют ее, особенно в первые три месяца жизни. На самом деле это не так.
Младенцы не могут рассказать о ней и просто плачут. А что делает мама, когда ребенок плачет? Она прижимает его к себе, начинает укачивать, потом дает грудь. Если он не успокаивается, начинает ощупывать его. Замечает, что он горячий, значит, у него температура. То есть мама опять же апеллирует к разным компонентам боли.
Когда она прикладывает малыша к груди и начинает его кормить, у него подключаются вкусовые рецепторы, он отвлекается, ведь в молоке еще есть вещества, которые в этот момент его обезболивают.
К тому же добавляется запах мамы. Она начинает разговаривать с ребенком, пытаясь его успокоить.
Но у мамы в данном случае стресс. И этот адреналин, гормоны возбуждения, которые женщины копят в течение дня, передаются через молоко. И степень возбуждения ребенка может возрасти. Потом домой приходит папа. А у него нет выраженного родительского инстинкта. Днем папы заняты совсем другими делами. Они более уравновешены и спокойны.
Кроме того, папа в течение дня накапливает определенный процент тестостерона, который потом через дыхание, через общение передается ребенку. И когда за малыша берется папа, что тут происходит? Ребенок успокаивается.
И через некоторое время снова переходит в руки к маме. А у нее к тому времени уже ушли все стрессы, и она кормит малыша спокойным, без адреналина и других стрессовых гормонов, молоком. Такой этап домедикаментозного лечения боли называется саморегуляцией.
Взвешенность во всем
Итак, успокоили малыша и, кажется, незачем ему что-то еще давать. Но тут вы отмечаете, что у него осталась температура. Начинаете его отпаивать, измерять температуру. От грудного молока и спокойного общения она уже несколько снизилась. И теперь вы имеете возможность трезво оценить, насколько критична на самом деле ситуация. Здесь уже, наверное, можно применять медикаментозное лечение, согласно протоколу Всемирной организации здравоохранения (ВОЗ).
Константин ПУШКАРЕВ
Для использования в педиатрической практике ВОЗ рекомендует парацетамол и ибупрофен, которые еще называют “анальгетиками 1-й ступени у детей”. Они входят в аптечку первой детской медицинской помощи, согласно протоколам фармацевтической опеки.
Однако, как показывает практика, обезболивающее действие парацетамола у многих детей, особенно грудничков, бывает слабо выражено, а противовоспалительный эффект иногда вовсе отсутствует.
В таких случаях неоспоримым преимуществом обладает единственный разрешенный у детей с трехмесячного возраста препарат – ибупрофен. Его тройной эффект обеспечивает снижение температуры тела, обезболивание и уменьшение проявления воспаления
– И в нашем случае, – говорит доктор Пушкарев, – я бы хотел говорить преимущественно именно о группе ибупрофенов по сравнению с парацетамолом. Хотя и те и другие относятся к категории ненаркотических анальгетиков, которые отпускаются без рецепта врача при болях воспалительного характера.
Но я считаю, что парацетамол более нефротоксичен. Он может влиять на желудочно-кишечный тракт и чреват передозировкой по сравнению с ибупрофенами и не обладает противовоспалительным эффектом.
А ведь боль, как правило, сопровождается воспалением. Вот если ребенок ударился, у него это место будет не только болеть, но и воспаляться.
Согласно рекомендациям ВОЗ, парацетамол детям можно давать с любого возраста. Но в имеющихся на рынке Казахстана разновидностях препарата в среднем достаточно большая концентрация парацетамола, при которой применение в раннем детском возрасте также будет запрещено.
Нельзя, например, до двух месяцев давать панадол, а до одного месяца не рекомендуется популярный эффералган. Запрещен до двух месяцев тайлол. Заметьте, что все эти препараты отпускаются без рецепта врача! Вот в чем проблема!
И любая мама может прийти в аптеку и… Тут уже дело за компетенцией провизора, который может порекомендовать ей именно этот препарат или нет. Провизору ведь надо продать препарат. Поэтому я за то, чтобы детям такие препараты выписывал врач и в строго определенной дозировке. Как правильно лечить малышей при высокой температуре
И считаю применение ибупрофена более безопасным, поскольку этот препарат достаточно быстро накапливается в крови и сохраняется там продолжительное время – до 24 часов.
Мама видит его эффект быстрее. А насколько это важно, объясню на примерах.
Ректальные свечи – это куда?
В отделение токсикологии Центра детской неотложной медицинской помощи г. Алматы слишком часто привозят детей с передозировками от любых препаратов со всего города и из Алматинской области. А связано это чаще всего с беспорядочностью применения мамами препаратов.
Вот дала один, подождала 10 минут – как будто не действует, дала второй, третий. Забыла сказать врачам “скорой”, те поставили еще какой-то укол. В итоге ребенку совсем плохо.
И его с кровотечениями привозят в клинику, а мы начинаем лечить его и снимать интоксикацию. Так вот, при применении ибупрофенов, действие которых обнаруживается сразу и надолго, можно избежать этого беспорядочного применения прочих лекарств. Есть доза, есть часы. Пожалуйста, соблюдайте. А не помогает, всегда надо обратиться к врачу, рекомендует Константин Пушкарев.
Ну а мы, врачи, детские неврологи, основываемся на трех основных принципах. Первое – если у ребенка есть болевой синдром, анальгетик следует давать через равные промежутки времени, по часам, согласно инструкции препарата, а не по необходимости. При этом строго наблюдая за побочными эффектами. К сожалению, эти эффекты бывают. Допустим, аллергическая реакция. И это не является ошибкой врача. Организм каждого человека индивидуален. Кто-то может и от банальной валерьянки получить анафилактический шок просто потому, что у него, грубо говоря, аллергия на нее. Поэтому, давая препарат, мы следим за реакцией ребенка и только потом, постепенно, начинаем его лечить.
Какую боль испытывает ребенок
Боль может быть острой, стреляющей, монотонной, хронической, прогрессирующей, вызывающей болевой синдром. А к нему, кстати, человек потом привыкает. В этом случае надо выписывать ему еще антидепрессанты, если мозг человека запомнил эту боль и периодически ее повторяет.
– Но это у взрослых, – комментирует невролог, – а как же определить вид боли у ребенка? Ведь это непросто.
Именно поэтому была разработана популярная шкала оценки боли у детей. Это такие смайлики. Когда малыш испытывает боль, он показывает на соответствующий смайлик, как ему эта боль не нравится.
До сих пор не могу понять, как удалось разработать такую шкалу, чтобы ребенок указал именно конкретную картинку. Но в действительности это работает. И применяется детям старше 7 лет.
При лечении же младенцев педиатры чаще обращают внимание на поведение малыша, например, на его плач. Мамы иногда спрашивают: “Откуда вы знаете, что он там плачет?” – “Знаю, потому что он как-то не так ручками шевелит, отказывается от груди, часто дышит. У ребенка развивается этакий Purple cry – “фиолетовый крик”, пёрпл-синдром, когда его невозможно успокоить. В этом случае по определенным шкалам устанавливаю степень боли и начинаю лечить его именно от болевого синдрома. Успокаивая медикаментозно, перехожу на следующие шаги по рекомендациям ВОЗ”, – делится опытом невролог.
Как принимать лекарства детям
Препараты детям вводят разными способами: внутривенно, ректально, внутримышечно и через кожу. При оценке клинической ситуации выбирается наиболее доступный из них. При этом внутримышечный путь введения по теории ВОЗ не должен применяться у детей, потому что он очень болезненный. Педиатры его избегают. Лекарственные формы внутривенно или внутримышечно малышам вводят только в экстренных ситуациях.
А вот пероральный способ приема растворов лекарственных средств, то есть через рот путем проглатывания, в педиатрической практике наиболее актуален, и он стоит на первом месте. Потому что это наименее безболезненный, простой и эффективный способ. Однако пероральные растворы не должны содержать сахара и алкоголя, чтобы не вызывать негативных последствий.
Еще очень удобен для детей ректальный способ введения лекарственных средств (в прямую кишку через задний проход, где они поглощаются системой кровообращения). Это ректальные свечи, при которых ребенок не испытывает дискомфорта. Только при назначении ректальных свечей врач-педиатр, конечно, должен объяснить маме, куда их ставить.
– У нас же в теле много разных отверстий. Некоторые родители при этом начинают тихонько посмеиваться, – рассказывает Пушкарев. – Но нам бывает не до шуток. У меня в практике был случай в отделении патологии новорожденных в первой детской клинике.
Я объяснил маме: “Ставьте по одной свечке два раза в день”. Мы там обходы делали каждые три часа. И вот смотрю, а у ребенка в носу что-то торчит! А отделение-то довольно тяжелое. Беру ушную палочку и вытаскиваю ректальную свечку!..
И тут мне вспоминаются все байки и анекдоты на эту тему. Как пациенты начинают глотать такие свечки или сжигать. И все это в реальной жизни. Поэтому мы, врачи, действительно должны объяснять каждому пациенту, что ректальная свеча ставится в задний проход, а прием лекарства перорально – это через рот.
– Есть еще одно заблуждение, – продолжает доктор, – что мы должны назначать препараты согласно дозировкам. Но если мы видим, что ребенок худой и маленький, то и дозировку ему снизим. За 7 лет работы в отделении патологии новорожденных меня хорошо обучили этому неонатологи. Они все делают из расчета на массу тела. То есть 500-граммовому ребенку нужна одна дозировка, а крупному – другая. В педиатрии это так и определяется – на массу тела и на год жизни. Для каждого ребенка лечение должно подбираться индивидуально. Малыши травятся очистителями канализации и казанов десятками
И вот еще мамам на заметку.
Популярный аспирин – хороший препарат, имеет анальгезирующее, жаропонижающее, противовоспалительное действие. Но только не для маленьких детей! Его применять можно лишь после 15 лет. Или такой препарат, как анальгин, обезболивает и снижает жар, но не является противовоспалительным.
И последнее, о чем хотел бы сказать. С 2003 года в Казахстане запущена программа ВОЗ – Интегрированное ведение болезней детского возраста до 5 лет (ИВБДВ), которая действительно помогла снизить смертность и стимулировать детскую саморегуляцию. Так вот в ней говорится: если ребенок не может пить или сосать грудь, если у него кашель и затрудненное дыхание, рвота или диарея, лихорадка, которая потом будет сопровождаться судорогами, или уже имеются судороги, то нужно не просто давать препараты, а вызывать “скорую помощь”! Или приглашать на дом врача, который оценит состояние ребенка и ответственно скажет, как надо его лечить.
АЛМАТЫ
Простуда у новорожденных
Первые болезни новорожденного ребенка всегда сопровождаются стрессом для молодых родителей, даже обычная простуда может стать поводом для паники. Грудному малышу противопоказано большинство лекарственных препаратов, он не в состоянии высморкаться, откашлять мокроту, не умеет полоскать горлышко. Сегодня мы поговорим о том, как уберечь кроху от простуды и что делать, если он все-таки заразился.
Причины простуды у новорожденных
Под разговорным вариантом «простуда» скрывается медицинский термин «острое респираторное заболевание». Многие думают, что виновниками боли в горле и насморка у детей являются осенний ветер и промокшие ноги, однако это не совсем верно. Простуду вызывают вирусы, которые в благоприятных для себя, но нежелательных для нас условиях (переохлаждение, ослабление иммунитета) начинают стремительно размножаться, провоцируя заболевание.
Считается, что простуда у новорожденных – явление довольно редкое. Это на самом деле так, если родители соблюдают необходимые правила ухода за ребенком. От многих заболеваний самых маленьких жителей нашей планеты защищают материнские антитела – мощные противоинфекционные факторы, которые передаются малышу на последних неделях вынашивания, а после рождения поступают в его организм вместе с грудным молоком. Но если мать отказалась от грудного вскармливания, допускает общение новорожденного с больными ОРЗ и недостаточно тепло одевает кроху на прогулки, он легко может подхватить простуду.
Признаки простуды у новорожденных
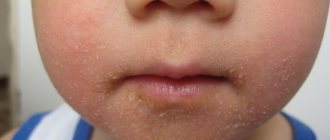
Чаще всего первыми признаками простуды у новорожденных становятся заложенность носа, насморк и повышение температуры тела. Поскольку груднички не умеют дышать ртом, затруднение носового дыхания нередко приводит к нарушению сна и создает сложности при кормлении. Довольно часто появляются симптомы интоксикации: кроха становится капризным и вялым. При развитии воспаления гортани (ларингита) отмечается осиплость голоса. Кашель наблюдается редко, поскольку кашлевой рефлекс у новорожденного еще не сформирован. В то время как снижение иммунитета у взрослых иногда сопровождается появлением герпетических высыпаний на лице, у грудничков вирус герпеса чаще поражает слизистую ротовой полости.
У детей первого года жизни простуду часто принимают за начало прорезывания зубов. Поскольку ребенок не в состоянии рассказать о своих ощущениях, родителям следует знать, что для ОРЗ не характерно:
- Чрезмерное слюноотделение;
- Стремление тянуть в рот все подряд;
- Набухание и болезненность десен;
- Беспокойство ночного сна, что объясняется более активным ростом зубов в темное время суток (за исключением тех случаев, когда младенец просыпается от заложенности носа или першения в горле).
При малейшем подозрении, что новорожденный заболел простудой, вызывайте врача на дом. Из-за несовершенства защитных реакций организма и анатомических особенностей маленькие дети чаще взрослых сталкиваются с осложнениями ОРЗ. Иммунитет малыша не способен противостоять недугу. Более того, к вирусной инфекции часто присоединяется бактериальная, в результате чего воспаление может перейти в нижние дыхательные пути или распространиться на соседние органы. Самым серьезным осложнением простуды у грудничка является воспаление оболочек или вещества головного мозга – менингит, энцефалит или менингоэнцефалит.
Простуда при ГВ
Современные исследования показали, может ли заразиться грудничок непосредственно от мамы простудой при гв. В результате остались здоровыми почти 90%. Начали болеть в облегченной форме только те, родители которых нарушали рекомендации врачей.
Важно! Выявлено, что больная мама не будет заражать ребенка в процессе контакта или кормления. Причина в том, что респираторный вирус не влияет на состав молока.
Простуда у грудничка (поражение дыхательных путей) – явление редкое, но неприятное. Название «простуда», как и распространенное «ОРЗ», не совсем верно. Органы системы дыхания воспаляются не из-за переохлаждения, хотя лишняя нагрузка на иммунитет способствует активизации болезнетворных микроорганизмов.
В группу ОРВИ входят следующие заболевания:
- аденовирусная инфекция – поражает нижние дыхательные пути, пищеварительную систему и глаза;
- грипп – характеризуется общей интоксикацией и развитием воспаления в гортани;
- различные воспалительные процессы в нижних и верхних дыхательных путях;
- синцитиальная инфекция – поражает трахеи и легкие.
Лечение простуды у новорожденных
Если новорожденный заболел простудой, необходимо создать лечебно-охранительный режим, каждый день проводить в детской комнате влажную уборку, не менее двух раз в сутки проветривать помещение. С прогулками лучше повременить до стихания основных симптомов, а водные процедуры свести к минимуму (по мере необходимости обмывайте ребенка под душем). Младенцам, как и взрослым, при простуде показано обильное теплое питье. Так, для деток до 6 месяцев таковым является грудное молоко и теплая кипяченая вода в объеме не менее 100 мл в сутки.
При повышении температуры тела до 38,5 °Cи больше необходимо дать малышу жаропонижающее средство, а вот с физическими методами охлаждения следует проявить осторожность. Обтирание водкой, раствором спирта или уксуса недопустимо, пары этих веществ лишь навредят крохе. Протирать тело ребенка можно салфетками, смоченными в подогретой до 36-37 °C воде; жидкость более низкой температуры может спровоцировать дрожь, что только усугубит ситуацию.
Носовые ходы рекомендуется промывать солевым раствором не менее двух раз в день. Для этого в каждую ноздрю закапывают по две-три капли средства, а спустя несколько минут отсасывают жидкость с помощью назального аспиратора. После такой процедуры можно закапать нос малыша антисептическими и/или сосудосуживающими каплями, в зависимости от характера недуга и рекомендаций педиатра.
Специфического лечения простуды у новорожденного не требуется, если заболевание протекает в легкой форме и сопровождается незначительным насморком и першением в горле. В случае тяжелого течения ОРЗ и развития осложнений назначают отхаркивающие и разжижающие мокроту препараты в ингаляционной форме, а при подозрении на бактериальную инфекцию младенцу могут прописать курс антибактериальной терапии.
Профилактические меры
Если ребенок здоров, но кто-то из домашних простыл, то оградите по возможности малыша от любых контактов с этим членом семьи. Когда заболевание у мамы, то кормление грудью должно происходить в маске, чтобы малыш не заболел. Регулярно проветривайте все жилое помещение. Увеличьте количество влажных уборок. Оградите малыша от малейшего сквозняка и не допускайте переохлаждения.
Народное профилактическое средство – поставить около изголовья малыша тарелочку с нарезанным чесноком. Также для профилактики можно использовать противовирусные препараты, но только после консультации с доктором. Никогда не затягивайте лечение обычной простуды. Даже легкая форма ОРВИ может стать огромной проблемой в будущем, если перерастет в бронхит или отит.
Профилактика простуды у новорожденных
Основным методом профилактики простуды у новорожденных и детей первого года жизни является ограничение контактов, поскольку именно взрослые являются носителями микроорганизмов, которые представляют потенциальную угрозу для здоровья ребенка. Не менее важно соблюдать правила гигиены: влажная уборка в квартире, где живет младенец, должна проводиться ежедневно, а перед общением с крохой следует мыть руки с мылом.
Если простудилась мама, при уходе и кормлении необходимо надевать маску. Однако отказываться от грудного вскармливания в этот период не нужно, напротив, сейчас оно как никогда необходимо малышу, ведь вместе с материнским молоком он получает важные антитела.
Профилактика ОРВИ у младенцев
В сезон простуд и респираторных заболеваний родителям грудничка очень важно соблюдать меры профилактики. Простые правила помогут им уберечь своего кроху от простуды. Большинство вирусных респираторных заболеваний передается через воздух. Мельчайшие вирусы достаточно хорошо сохраняются в неблагоприятных условиях и передаются через дыхание от родителей к малышу.
Для того чтобы защитить ребенка от простуды, родителям следует придерживаться следующих рекомендаций:
- Соблюдать чистоту в доме и особенно в детской комнате. Для этого в детской следует регулярно проводить влажную уборку. В период сезонных вирусных инфекций и простуды можно использовать специальные средства, содержащие антимикробные компоненты. При выборе таких средств обращайте внимание, чтобы они были безопасны для применения в детских помещениях.
- Следите за гигиеной малыша. Здоровая кожа ребенка помогает защитить его от многих заболеваний. Купайте малыша с учетом рекомендаций своего педиатра.
- Следите за обработкой детской посуды. Вся посуда, которая предназначена для малыша, всегда должна быть чистой и хорошо высушенной. В плохо обработанной утвари довольно легко поселяются микробы, которые могут стать причиной заболевания ребенка.
- Соблюдайте правила личной гигиены. Родители также не должны забывать мыть руки с мылом. Особенно важно не забывать про этот пункт во время гриппа и сезонной простуды. Соблюдение этого простого правила поможет не заразить грудного ребенка опасными для него инфекциями.
- Не забывайте про график проветривания. В помещении, где находится малыш, должен поддерживаться необходимый микроклимат. Старайтесь выносить ребенка из комнаты при проветривании. Не оставляйте новорожденного малыша в комнате с открытым окном. Это может спровоцировать переохлаждение и простуду.
- Следите за температурой в детской комнате. Оптимально, чтобы она составляла 24 градуса. Следите за тем, чтобы температура в комнате не опускалась ниже 20 градусов.
- Помните про влажность. Слишком сухой воздух в помещении опасен для малыша, так как может спровоцировать у него пересушивание нежных слизистых оболочек дыхательных путей. Для создания оптимальной влажности в детском помещении можно использовать специальные приборы – увлажнители.
- Сохраняйте грудное вскармливание. Ученые считают, что малыши, получающие материнское молоко, имеют лучшие показатели иммунитета, чем их сверстники, питающиеся готовыми смесями. Грудное молоко – это отличный источник иммуноглобулинов, защищающий детский организм от различных инфекций.
- Соблюдайте рекомендованный педиатром режим дня. Регулярное соблюдение распорядка необходимо детскому организму для его оптимальной работы и роста.
- Не забывайте про прогулки. Они необходимы детскому организму для его закаливания. Для прогулок с малышом выбирайте комфортную теплую одежду, в которой крохе не будет слишком жарко. Старайтесь закрывать шею ребенка и его лицо от сильного ветра.
Банальная простуда без грамотного лечения может привести к серьезным осложнениям. Родители должны уделять больше внимания профилактике заболеваний, чтобы минимизировать возможным вред здоровью малыша. Еще на этапе планирования беременности, до рождения ребенка всем членам семьи необходимо пройти необходимую вакцинацию, после появления малыша следить за своим здоровьем и избегать ОРВИ. Необходимо правильно одевать ребенка, чтобы он не простудился.
Ограничить контакты
Из-за отсутствия симптомов на ранних этапах развития заболевания многие не подозревают о наличии болезни, поэтому продолжают контактировать с другими людьми. Необходимо отказаться от посещения мест большого скопления людей в период сезонного подъема заболеваемости.
Сбалансированное питание с содержанием всех необходимых витаминов и микроэлементов способствует укреплению иммунитета. При грудном вскармливании мать должна уделять внимание своему рациону. Закаливающие процедуры и ежедневные прогулки в любую погоду благоприятно воздействуют на организм, укрепляя защитные силы.
При заболевании близкого человека нужно минимизировать его контакт с новорожденным. Чтобы снизить риск заражения, больному следует носить маску, заменяя ее как можно чаще. Родителям нужно следить, чтобы все гости мыли руки с мылом перед общением с грудничком. Нельзя целовать лицо и руки грудничка, так как большинство вирусов передается через слюну.
Как распознать у новорожденного
В периоды межсезонья у ребёнка возрастает риск переохлаждения: родители не угадали с одеждой для прогулки, открыли балкон на проветривание дольше положенного, устроили в квартире сквозняк, под который попал грудной ребёнок.
Именно по этим причинам новорожденный может простудиться.
Простуда у грудничка имеет следующие симптомы заболевания:
- общая вялость ребёнка либо повышенная возбудимость;
- частые капризы;
- значительное увеличение продолжительности сна;
- выделение слизи из носа, появление кашля, чихание;
- изменения голоса у ребёнка, появление хрипотцы;
- повышение температуры тела;
- отказ от приёма пищи.
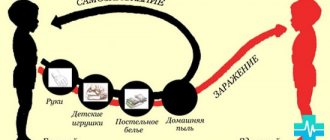
Пути передачи вируса
Дети могут заразиться ОРВИ или болезнями, возникающими в результате простуд, тремя основными способами:
- Воздушно-капельным.
Вирус передается от больного человека при его чихании или кашле. Вокруг него воздух насыщен зараженными частичками слюны или слизи из носа.
- Контактным.
Инфекция передается через прикосновения, рукопожатия.
- Бытовым.
Вирусы передаются при использовании одной посуды, средств гигиены. Нужно тщательно мыть все предметы, до которых дотрагивался больной человек, например, детские игрушки, посуду.
Также важно учитывать, что вирус может жить вне организма человека около трех часов, при этом не проявляются никакие симптомы. Желательно исключить контакт малыша с заболевшим человеком. Если это невозможно, больной должен носить марлевую повязку.
Первая помощь
Во время заболевания состояние здоровья ребёнка значительно ухудшается. И чтобы не усугублять его, лучше лишний раз не нервировать малыша – кричать на него не стоит, так же как и заставлять его кушать насильно. Ребёнок съест, сколько сможет. Есть смысл уменьшить количество еды, но увеличить число кормлений.
Вредны для грудничка и перегревания. При простуде лучше его одевать согласно температурному режиму. Но если ребёнку жарко – следует подобрать одежду полегче.
Признаками повышения температуры являются:
- покраснение кожных покровов;
- горячее тело;
- желание во сне постоянно сбрасывать с себя одеяло.
Снижать температуру лучше с помощью медикаментов.
Обтирание возможно лишь обычной водой, подогретой до 35 градусов. Сначала смоченным полотенцем промакивается живот, затем шея, области паха и подмышек.
Можно ли делать массаж, если грудничок простыл. Массаж при простуде противопоказан, поскольку будет затруднять дыхание ребёнка.
Поскольку воздействие будет оказываться на грудную клетку, то будет уменьшаться доступный объём лёгких. А при простуде дыхание малыша может быть затруднено из-за большого количества выделяемой слизи из носа и рта, поэтому с массажем сложностей станет ещё больше.
Гулять с грудничком можно, но лишь в случае благоприятной погоды – без пронизывающего ветра, дождя и мокрого снега.
Может ли малыш заразиться от мамы
Переохлаждение – не заразная болезнь. Другое дело, что на фоне ослабления к организму могут привязаться различные вирусы и бактерии, которые и могут «перебежать» к ребёнку от мамы или других близких родственников.
При кормлении
Можно ли кормить ребенка грудью, если он или мама больны простудой. При простуде мамы отлучать ребёнка от груди категорически не рекомендуется. В материнском молоке содержатся фрагменты неактивных бактерий и антитела, помогающие ребёнку укрепить собственный иммунитет к заболеванию.
В единственном случае стоит прекратить грудное вскармливание – если мама перешла на лечение сильными антибиотиками. Тогда и после окончания лечения придётся какое-то время не давать грудничку мамино молоко – пока бактерицидные препараты не выйдут из организма. Однако сохранять лактацию маме можно и нужно, даже в период собственного лечения.
Как не заразить
Если мама простудилась, можно предпринять некоторые несложные действия, чтобы обезопасить своего ребёнка от случайного заболевания:
- попросить родственников, чтобы они побыли с малышом, пока мама принимает лечебные процедуры или немного отдыхает;
- мыть соски с мылом перед кормлением, чаще менять нижнее бельё – это позволит удалить накопившиеся бактерии;
- ежедневно мыть полы и протирать дверные ручки, телефоны, телевизионные пульты – предметы, являющиеся «собирателями» бактерий;
- завести себе отдельную посуду для приёма пищи, чтобы не распространять бактерии среди родных;
- носить медицинскую маску и менять её через 3 часа;
- использовать одноразовые платочки во время чихания и высмаркивания носа;
- переносить ребёнка на время сна в свежепроветренную комнату, а маме отдыхать в своей.
Важно не ограничивать малыша в общении с мамой, чтобы он не чувствовал себя покинутым – чаще поглаживать его, разговаривать, петь, читать.
Перечень правил по лечению
Для того чтобы заражение свести к нулю, рекомендуется соблюдать несколько несложных правил:
- организовать процесс лечения таким образом, чтобы между приемами лекарства и непосредственным контактом с малышом проходило определенное время (в большинстве случаев максимальная концентрация препарата в крови фиксируется спустя 1,5-2 часа после приема);
- интервалы кормления нужно увеличить до 4-5 часов (используется для докармливания смесь или прикорм по возрасту);
- в период, когда проходит основная фаза лечения, мама должна внимательно наблюдать за состоянием ребенка;
- естественное вскармливание должно быть остановлено, если ребенок реагирует негативно: появились сыпь, зуд или отечность.
Если лечение предполагает прием антибиотиков, то на этот период потребуется перевести ребенка на смесь. Молоко нужно продолжать сцеживать. Для улучшения микрофлоры педиатр может назначить курс пробиотиков для ребенка.
В том случае, если женщине удалось простудиться через 3-6 месяцев после начала кормления (зрелая стадия лактации), резко прекращать процесс кормления не нужно. После консультации с врачом удастся подобрать оптимальный график. Причина в том, что у матери может возникнуть стресс, в результате которого молоко пропадет частично или полностью.
Важно! Женщина не должна самостоятельно отказываться от назначенных для лечения препаратов, так как это действие может повлечь за собой различные осложнения.
Проветривание уменьшает количество бактерий в воздухе
После консультации будет понятно, если мама заболела при грудном вскармливании заболеет ли малыш. В большинстве случаев обычная простуда или острый насморк не несет вреда для здоровья новорожденного. Существуют препараты, которые разрешены к приему без ограничения в грудном вскармливании, но их включение в программу восстановления должно быть осуществлено врачом. Если случилась простуда при кормлении грудного ребенка как восстанавливаться и лечить ее, решает специалист.
При первых признаках вирусного заболевания необходимо проконсультироваться с педиатром. Лечение подбирается индивидуально с учетом течения болезни и возраста ребенка. Самостоятельное применение препаратов строго запрещено. Дозировку лекарств и длительность лечения определяет врач.
Стоит отметить, что во время лечения простуды малышам нельзя делать прививки. После полного выздоровления должно пройти 4 недели. Это время необходимо для восстановления защитных функций организма. Вакцинация во время или сразу после болезни – это дополнительная нагрузка на иммунитет. Прививка может нанести существенный вред здоровью малыша (см. также: можно ли гулять с ребенком сразу после прививки АКДС?).
Как лечить
Самостоятельно справляться с проявлениями болезни не стоит – без рекомендации педиатра лекарства могут принести малышу вред. Состояние его ухудшится или появится осложнение в виде аллергии, которое придётся устранять дополнительно. Лекарство от проявлений простуды должен рекомендовать только педиатр.
Лечение малыша начинается с регулирования условий, в которых малыш живет. Помещение, где ребёнок проводит больше времени, нужно обязательно проветривать. Зимой достаточно трёх раз в день, а летом – необходимо обеспечить постоянный приток свежего воздуха.
Сбивать температуру при удовлетворительном самочувствии ребёнка не рекомендуется, чтобы не нагружать организм лекарствами.
Если температуры нет – можно выходить с малышом на прогулку. Свежий воздух будет «выгонять» из организма вредные бактерии, и, соответственно, ускорять выздоровление.
Антибиотики для лечения простуды у грудничков противопоказаны. В случае их неконтролируемого приёма организм ребёнка может непредсказуемо отреагировать на них.
Недопустимо использовать и сосудосуживающие препараты для устранения насморка у новорождённого. Выделения из носа лучше извлекать с помощью механического аспиратора. Данную процедуру можно предварить закапыванием в каждую ноздрю нескольких капель кипячёной воды.
Народные средства
Некоторые натуральные средства могут помочь ослабить симптомы простуды у вашего грудничка и улучшить его самочувствие. При этом они не опасны развитием побочных явлений. Для разжижения слизи дыхательных путей и облегчения ее отхождения попробуйте применить одно из таких домашних средств:
- Компресс из куркумы. Смешайте немного куркумы с теплой водой, чтобы получилась однородная паста, нанесите ее на грудь ребенка, лоб и подошву ног. Смойте пасту через 10-15 минут.
- Массаж с теплым горчичным маслом. Нагрейте чашку горчичного масла. Помассируйте им ступни ребенка, грудь и спину в течение 5-10 минут. Вытрите лишнее масло мягкой тканью.
Чеснок хорошо помогает очистить воздух от микробов, действуя как профилактика при ОРВИ. Просто измельчите его и распределите в нескольких местах детской комнаты на блюдцах, не забывая менять этот натуральный антисептик несколько раз в день.
Проконсультируйтесь с врачом, прежде чем лечить ОРВИ у ребенка до года с применением любого народного средства.
Чем помочь
Список разрешённых препаратов для лечения грудничков ограничен. Какие лекарства можно давать новорожденному при простуде. Основные средства, которые может рекомендовать врач, относятся к следующим группам:
- Иммуностимулирующие. Это синтетические вещества, которые используют при ослаблении иммунитета. Наиболее востребован интерферон и его производные. Для грудничков оптимально подходят свечи – они не вызывают осложнений в организме.
- От боли в горле. Причиной симптома является поражение слизистой. Препараты данной группы обладают комплексным действием. Они восстанавливают слизистую, избавляют ротовую полость от микробов и смягчают горло.
- Жаропонижающие. Эти средства, как правило, лишь сбивают температуру, не оказывая влияния на сам воспалительный процесс. Поэтому увлекаться ими не стоит.
- От насморка. Такие средства также могут прописать малышу. Обычно предлагаются наиболее щадящие препараты – Аквамарис, Мирамистин в спреях.
Детям до года препараты подбираются индивидуально. Как правило, это лекарства на растительных основах, спреи и капли с морской водой, жаропонижающие на основе парацетамола и ибупрофена.
Терапия в 1 месяц
Новорождённым при простуде можно давать препараты лишь по рекомендации врача. Иммуностимуляторы – Виферон или Руферон – при лечении могут использоваться. От боли в горле и кашля универсальных средств нет – всё прописывается индивидуально.
Процедуры по снижению температуры можно начинать лишь при достижении её значения 38 градусов и выше. В этом случае применяют обтирания тёплой водой животика, шеи, конечностей каждые 3 часа.
От насморка используют слабые солевые растворы с периодичностью не более 5 раз в сутки. Слизь удаляют с помощью ватных палочек, механических аспираторов или медицинской спринцовки.
В 2 месяца
Малыши такого возраста лечатся аналогично 1-месячным грудничкам с небольшим расширением списка препаратов. Назначение производит лечащий педиатр. Иммуностимуляторы – Виферон или аналоги – применяются в виде ректальных свечей.
Повышение температуры лучше всего устранять обтираниями тёплой водой. Можно применять детский Парацетамол, Ибупрофен в форме сиропа, а также ректальные свечи (Эффералган и аналоги), соблюдая дозировку по возрасту.
Для очищения носовых ходов можно применять физраствор, который закапывается аспиратором или спринцовкой. Сосудосуживающие препараты не применяются.
В 3 месяца
В этом возрасте лечение простуды проходит по сценарию, аналогичному 1 и 2 месяцам. Сначала – вызов лечащего врача, который и назначит необходимые лекарства.
Иммуностимуляторы всё так же показаны к применению. Для снижения температуры подойдут растирания прохладной водой, ректальные свечи (с Парацетамолом), Ибупрофен в виде сиропа.
Для устранения насморка можно использовать физраствор или Аквамарис.
В 6-10 месяцев
Начало лечения стандартное – вызов педиатра на дом или посещение его в поликлинике. Иммуностимулирующие средства применяются стандартные – интерфероновые ректальные свечи.
Температура выше 38 градусов – дополнительный повод для обращения к врачу. В качестве жаропонижающих используются сиропы с Ибупрофеном и свечи на основе Парацетамола.
Слизь из носовых ходов удаляется специальными солевыми растворами – Аквамарис, Мирамистин. Используются и механические средства – аспираторы, медицинские спринцовки.
Если насморк не уходит, а приводит к осложнениям, тогда врач может назначить сосудосуживающие препараты. Их применяют ограниченный период времени – 3-4 дня.
Покраснение горла также лечится травяными отварами и антисептическими препаратами. Универсальных средств нет – всё назначается с учётом индивидуальных особенностей протекания болезни.
Простуда у ребенка – грудничка, лечение простуды у детей
Простуда у ребенка – грудничка, лечение простуды у детей
Простуда – самое распространенное заболевание среди детей, поэтому мамы должны быть всегда наготове. Они должны четко знать, что необходимо делать в той или иной ситуации. Итак, что следует предпринять, если вы вдруг обнаружили у своей крохи признаки простудного заболевания. Не утешайте себя тем, что, скорее всего, причина недомогания – «режущиеся зубки». Всегда отнеситесь к болезни серьезно, ибо в 99% случаев это – вирусная инфекция, а режущиеся зубки снижают иммунитет ребенка. Поэтому малыша надо сразу же ЛЕЧИТЬ, а не ждать осложнений.
1) Вызовите врача. Консультация необходима независимо от того, насколько серьезно заболевание. Вы должны понимать, что для грудничка даже насморк может быть опасным заболеванием.
2) Сразу же подложите ребенку подушку повыше, при низком положении головы есть риск удушья. Воздух в помещении должен быть в меру ВЛАЖНЫМ и теплым.
3) При температуре тела 38°С и выше можно растереть малыша легким раствором уксуса (1 ст.л. на литр воды), поставить клизму
4) При кашле и насморке хорошо делать растирания груди, спины, шеи, голеней, стоп бальзамами с эвкалиптовым маслом.
5) Делайте лечебные ванночки с растительными препаратами на 10-15 мин. Рекомендуемая температура воды – 38°С. После ванны ребенка укутать и уложить спать.
6) Хорошо делать компрессы с любым подогретым маслом. Пропитать маслом ткань, сверху наложить полиэтилен, завернуть шерстяным шарфом (на 2 часа), 2-3 раза в сутки.
7) Сиропы от кашля обычно назначают детям с 6-ти месяцев и старше (обязательно рекомендации врача). Маме нужно знать, что есть два вида кашля – мокрый и сухой, поэтому препараты необходимо применять в соответствии с заболеванием.
«Доктор Тайсс» – сироп с подорожником при кашле с затрудненным отделением мокроты.
«Бронхикум» – содержит шиповник, тимьян, мед и др. травы.
«Доктор Мом» – применяется при першении в горле, раздражительном, судорожном кашле; содержит базилик, солодку, шафран
«Туссамаг» – используется при сухом кашле. Содержит экстракт тимьяна.
 Также хороши ингаляции. В закрытом помещении рядом с кроваткой поставьте кастрюлю с горячей водой, вылейте в нее раствор для ингаляций. Необходимо, чтобы ребенок вдыхал пары 1-1,5 часа. Или хотя бы положите у изголовья малыша дольку чеснока.
Также хороши ингаляции. В закрытом помещении рядом с кроваткой поставьте кастрюлю с горячей водой, вылейте в нее раствор для ингаляций. Необходимо, чтобы ребенок вдыхал пары 1-1,5 часа. Или хотя бы положите у изголовья малыша дольку чеснока.
9)Давайте ребенку больше пить: компоты, чай с лимоном, шиповником.
Очень хорошо помогают согревающие процедуры с горчицей. Если у ребенка насморк и кашель, наденьте ему х/б носочки, в другие носки насыпьте горчичный порошок и наденьте их поверх первых. Сверху – шерстяные носки. Также проконсультируйтесь с врачом, какие давать малышу витамины или укрепляющие средства.
Насморк
В начале простудного заболевания у малыша появляется насморк. В таком случае перед каждым кормлением нужно очистить ребенку нос. Лучше это делать фитильками с содовым раствором (одна чайная ложка соды на стакан воды). Потом закапайте одну-две капли грудного молока в каждую ноздрю. В грудном молоке содержатся все защитные вещества. Если молока у матери нет, закапайте одну – две капли теплого растительного масла. Хочу предупредить вас об опасности введения содового раствора и других жидкостей в носик малыша через грушу. У детей очень легко проходит жидкость из носа в евстахиеву трубу, соединяющую нос и ухо. Это может вызвать воспалительный процесс в среднем ухе (отит). Во избежание осложнений, лучше промывать нос фитильками, смоченными в содовом растворе.
Насморк у ребенка: секреты опытной мамы
Чтобы лечить насморк у детей, требуется терпение. Обязательно несколько раз в день делайте больному ребенку массаж крыльев носа, лба, ушей. А еще для лечения насморка помогут следующие простые рецепты:
Закапывайте в нос сок алоэ по 4-5 капель два-три раза в день. Это простое и эффективное средство лечения.
Одну чайную ложку девясила залейте одним стаканом кипятка. Настаивайте на водяной бане полчаса. Давайте ребенку пить в теплом виде до еды по четверти стакана.
Подожгите вату, сбейте пламя, чтобы ватка тлела. Давайте ребенку вдыхать дым поочередно, то одной ноздрей, то другой. (Предварительно он должен высморкаться). Благодаря этой процедуре насморк проходит быстро.
Свежевыжатый сок лимона смешайте с медом, 1:1. Закапывайте в нос по 1-2 капли. Также хорошо держать в носу ватные тампоны, смоченные в этом растворе.
При сильном насморке давайте ребенку жевать мед в сотах (если нет аллергии на пчелопродукты).
10 г измельченной травы багульника залейте 100 г льняного или подсолнечного масла, настаивайте в теплом месте несколько часов, процедите. Закапывайте ребенку по 1 капле два раза в день
Как парить ножки
Детям старше девяти месяцев при насморке очень хорошо попарить ножки. Эта процедура делается только при небольшом подъеме температуры тела (до 38°С). Вначале нужно опустить ножки в теплую приятную воду, а потом постепенно доливать горячую, доводя температуру воды до 40-4ГС. Как только ноги покраснеют, облейте их холодной водой, а затем снова опустите в горячую. Так повторите три раза, после третьего обливания холодной водой наденьте малышу шерстяные носки и уложите его в кровать. Можно так же парить и ручки.
«Сапожки»
Их делают чаще всего маленьким детям (до девяти месяцев). Наденьте на ножки ребенку хлопчатобумажные носочки или ползунки, на них к стопам приложите половинку горчичника, смоченного в теплой воде, а сверху наденьте шерстяной носок. Время ношения таких «сапожек» 45-50 минут раз в день.
Кашель
Если у малыша появился кашель, хорошо бы поставить горчичники. Но важно учесть, Что горчичники полностью противопоказаны при любых аллергических проявлениях у детей. Детям со склонностью к аллергии вообще противопоказаны процедуры, в которых применяются
Пахнущие вещества (например, камфарный спирт, горчица, скипидар). Они могут спровоцировать спазм бронхов и затруднение дыхания.
А вот масляные компрессы при бронхитах полезны всем: и аллергикам, и неаллергикам. Их следует делать тогда, когда температура тела хотя бы временно снизилась. Растительное масло нагрейте до температуры 40-45°С, смочите в нем холщовую тряпку, быстро оберните вокруг грудной клетки, сверху — еще одним полотном, потом —полотенцем, шерстяным шарфом и оставьте на два часа. После масляного обертывания ребенка надо вымыть, чтобы масло не закупорило кожные поры, через которые выделяются ‘вредные продукты обмена. Вообще, для лучшего очищения организма во время болезни ребенка надо чаще купать, не боясь, что это ухудшит его состояние
Факторы, усугубляющие тяжелое состояние ребенка при болезни
Перекутывание, загрязненная кожа, неочищенный кишечник и обильная пища —факторы, усугубляющие тяжелое состояние ребенка при болезни и высокую температуру тела. Иногда для собственного спокойствия мамы дополняют лечение большими дозами медикаментов. Наступает кажущееся улучшение, но очень скоро ребенок заболеет снова. Сколько раз в своей врачебной практике я встречала подобные ситуации! Иногда стоило только очистить кишечник, соблюсти диету, вымыть ребенка, как высокая температура спадала, состояние улучшалось на глазах.
Творожные компрессы
Кроме масляных, хорошо делать и другие компрессы, например, творожные. Согрейте творог, слейте сыворотку, положите творог в марлю, а затем привяжите его к груди ребенка на 30-40 минут. Творожный компресс можно ставить и при высокой температуре.
Круп и борьба с ним
При сухом лающем кашле надо сначала добиться его перехода во влажный, поскольку в подобном состоянии у ребенка может развиться так называемый круп (сужение гортани из-за ее воспаления и аллергического отека). Предвестник крупа —сиплый голос. Лечение должно быть незамедлительным, чтобы не допустить появления затрудненного дыхания (вдоха). В первую очередь попарьте ребенку ноги. Старайтесь, чтобы в помещении была большая влажность и теплый воздух, способствующие отхождению сухих корок слизи из гортани. В это время давайте малышу пить отхаркивающие травы (мать-и-мачеха, фиалка, корень солодки и др.), любые детские отхаркивающие микстуры.
Что делать при простуде у 2 месячного грудничка
Последнее обновление статьи: 11.05.2019
Простудные заболевания – это собирательный термин, не имеющий отношения к медицинскому диагнозу. В понятие входит группа заболеваний вирусной природы, поражающие верхние дыхательные пути человека независимо от возраста.
В течение первого года жизни ребенок имеет несовершенную иммунную систему, которая самостоятельно не может отражать атаку вирусами и бактериями. При наслоении предрасполагающих факторов защитные силы новорожденного ослабевают, вирусы оседают на слизистой носа, глотки, трахеи, активно размножаются, вызывая воспаление, кашель, насморк и другие всем известные симптомы острых респираторных заболеваний (ОРЗ).
Почему малыш заболел?
Вирусы и бактерии окружают нас повсюду. Известно, что в определенные времена года риск респираторно-вирусных заболеваний повышается. Это периоды наибольшей активности того или иного вируса. Заражение вирусами 2 месячного ребенка может произойти от близких родственников, при посещении людных мест, например поликлиники, во время прогулок.
Заражению вирусами способствует ряд предрасполагающих факторов:
- Переохлаждение ребенка. При переохлаждении у малыша возникает рефлекторный спазм сосудов, слизистые оболочки верхних дыхательный путей становятся уязвимыми для вирусов и бактерий.
- Сниженный иммунитет у новорожденного.
- Пересыхание слизистой носоглотки. Возникает в период отопительного сезона, если в комнате не проводится увлажнение воздуха. Для обеспечения местного иммунитета слизистые оболочки должны быть влажными!
- Неполноценное питание или в питание в недостаточном количестве.
- Сопутствующие заболевания или врожденные патологии.
Симптомы простуды у грудничка
При различных острых респираторно-вирусных заболеваниях (ОРВИ) симптомы схожи, обычно родителям не составляет труда заподозрить у ребенка простуду.
Основные симптомы, которые свидетельствуют об ОРЗ или ОРВИ:
- Повышение температуры тела.
- Насморк.
- Кашель.
- Чихание.
- Слабость, плохой аппетит и нарушение сна.
Рассмотрим каждый симптом подробнее.
В самом начале заболевания родители заметят, что с ребенком что-то происходит не так: грудничок вялый, плаксивый, плохо кушает, беспокойно спит. Это симптомы интоксикации организма вирусной инфекцией. Одновременно или немного позже отмечается повышение температуры тела.
При простуде повышение температуры может быть незначительным или достигать высоких значений. При обнаружении повышенной температуры тела необходимо мониторить ее показания каждые полчаса. Если показания превышают 38,5 градусов, ребенку необходимо дать препараты для ее снижения.
Если для взрослого человека насморк является всего лишь неприятным явлением, то для грудничка течение из носа может быть опасным. Малыш не умеет самостоятельно освобождать носик от слизи, также он не умеет дышать ртом. При заложенном носе грудничок не может сосать грудь, что еще больше усугубляет состояние. Лечить насморк ребенку в 2 месяца нужно в обязательном порядке.
Кашель и чихание нередко сопровождают простуду. Это защитные механизмы организма, направленные на очищение дыхательных путей от избыточного количества слизи.
Если у грудничка температура
Сегодня опытные мамы знают, что лихорадка является признаком начала борьбы организма с вирусами. У грудничков резкий подъем температуры даже более вероятен, чем у взрослых, т.к. их иммунная система находится в процессе формирования, а центры терморегуляции еще не полностью развиты.
При умеренно повышенной температуре можно начать с физических методов охлаждения. Не спешите хвататься за лекарства, если значение на термометре не превышает +38,5°C. Самое простое: раздеть ребенка (избыточное тепло будет поглощаться воздухом) или протереть тело губкой, смоченной водой +36…+37°С. Более прохладная жидкость может вызвать дрожь у ребенка с высокой температурой, что только усугубит ситуацию. Натирать грудничка раствором спирта или уксуса недопустимо — пары этих веществ будут только вредить.
Рекомендуем почитать: Стул новорожденного при грудном вскармливании: какой должен быть, норма
Лихорадка выше +39°C опасна для мозга (возможны судороги), поэтому ее необходимо сбить с помощью жаропонижающего средства. Препарат должен быть детским и безопасным (на основе Парацетамола), не токсичным для крохотного организма.
Как лечить простуду у новорожденного
Ни в коем случае не нужно пускать заболевание на самотек, дожидаясь, когда простуда пройдет сама. У взрослого человека возможно самоизлечение, иммунная система здорового организма справится с вирусами за несколько дней. У двухмесячного ребенка иммунитет еще не готов на такие подвиги, поэтому банальную простуду нужно лечить.
Лечение простуды у грудничка является симптоматическим. При этом нужно соблюдать следующие рекомендации:
- Первым делом нужно вызвать врача! Медлить с оказанием врачебной помощи новорожденному нельзя. Осложнения могут развиться всего за несколько часов. Назначать медицинские препараты может только специалист по детским заболеваниям. Не пытайтесь лечить младенца самостоятельно!
- Во время ожидания врача необходимо сделать все возможное для облегчения состояния грудничка. Если у малыша высокая температура тела, необходимо его раздеть, снять подгузник, так как он препятствует испарению, обтереть его теплой водой с помощью мягкой салфетки. При повышении температуры свыше 38,5 градусов нужно дать ребенку жаропонижающее средство на основе парацетамола. Это может быть сироп (Ибуфен, Панадол) или ректальные свечи (Эффералган, Цефекон Д). При применении строго соблюдать возрастную дозировку!
Применение аспирина у детей может вызвать опасный синдром Рейе, при котором поражаются мозг и печень, в итоге может наступить смерть.
- Под голову грудничка подложить подушку, чтобы слизь из носа не затекла в дыхательные пути и не вызвала асфиксию.
- Носовые ходы очищать от слизи по мере необходимости. Для этого нужно закапать по одной капле физраствора в каждую ноздрю и аккуратно отсосать содержимое с помощью маленькой груши или специального аспиратора. Использовать сосудосуживающие капли в таком возрасте противопоказано.
- Чтобы вывести из организма вирусы и продукты их жизнедеятельности, а также восполнить влагу, потерянную при потоотделении, младенец должен выпивать жидкость в достаточном объеме. С этой целью чаще прикладывайте малыша к груди, поите водой.
Лекарственные препараты можно применять строго по назначению врача! Лечить простуду народными методами только с согласия доктора.
Позитивное влияние грудного вскармливания при простудах
Грудное молоко содержит огромное количество ценных веществ, необходимых для детей.
Ребенка на грудном вскармливании лечить намного проще, так как в молоке содержатся:
- защитные иммуноглобулины. Если ребенок питается грудным молоком, то, заболев простудой, он перенесет ее легко, либо вообще не заразится;
- природное антивирусное вещество. Если у малыша болит горло, то теплое молоко поможет его лечить и смягчить;
- вещества, успокаивающие ребенка, помогающие ему уснуть. Поэтому, когда ребенок болеет, рекомендуется прикладывать его к груди как можно чаще. Теплые объятия мамы и ее молоко успокоят малыша и облегчат его состояние.
Если малыш заболел, грудное молоко, безусловно, помогает ему быстрее выздороветь. Но если врач назначил ему специализированное лечение, самостоятельно отменять его не стоит.