В семье появился новорожденный ребенок. Вместе с ним пришло не только чувство огромной любви, но и чувство ответственности за его жизнь и здоровье. С какими трудностями могут столкнуться заботливые родители в первый год жизни крохи, с какими самыми распространенными недугами, заболеваниями и болезнями придется столкнуться родителям – все это попытаемся рассказать в этой мини энциклопедии.
Что сказывается на здоровье малыша?
Основные болезни новорожденных, которые возникли из-за несовершенной реакции иммунитета, из-за его анатомических и физиологических особенностей могут стать довольно тяжелыми. Различные патологии возникают у ребенка или в период внутриутробного развития, или же после родов. Поэтому классификация болезней новорожденных достаточно широкая.
На здоровье младенца будут влиять следующие факторы:
- протекание беременности;
- как прошел родовой процесс;
- здоровье беременной женщины;
- условия окружающих новорожденного условий;
- способ вскармливания;
- токсические воздействия в утробе на плод.
Переход ребенка к непривычным для себя условиям обитания может привести к некоторым глубоким сдвигам в метаболических процессах, а также изменениям функционирования отдельных его систем и органов. Для младенцев характерны переходные состояния здоровья, поэтому таким детям нужно особое отношение. Имеющиеся пограничные состояния через некоторое время могут перейти в более опасные и серьезные болезни.
Какие трудности могут подстерегать заботливых родителей на протяжении первого времени после родов, и какие бывают наиболее распространенные болезни детей в столь нежном возрасте?
Колики и газики
Распространенная болезнь маленьких деток – колики, сильные боли в кишечнике малыша.
Если грудничок сучит ножками, прижимает их к грудке, часто и громко плачет, особенно по вечерам, часто пукает, можно с уверенностью поставить этот диагноз самому.
Причиной чаще всего становится заглатывание воздуха с молоком и неправильное питание мамочки, кормящей грудью.
После кормления подержите младенца вертикально, чтобы он срыгнул воздух. Почаще выкладывайте на животик. Пересмотрите материнский рацион, исключив капусту, острые приправы, орехи, кофе, томаты. Заваривайте малышу укропную воду или отвар с фенхелем.
К трем месяцам колики и газики обычно проходят. О коликах – как лечить | О газиках – как лечить | Массаж животика при коликах | Список лекарств от колик
https://youtu.be/UKXAJoR-Xig
Родовые травмы
Это нарушение целостности костей, органов или тканей младенца, которое в основном обусловлено механическими факторами во время родов. Данные травмы диагностируют примерно у 9-10 % младенцев. Они оказывают негативное влияние на развитие новорожденного и его физическое здоровье.
В зависимости от основного функционального нарушения и местонахождения повреждения известны такие родовые травмы у младенцев:
- Кости и суставы: травматический эпифизеолиз костной ткани плеч, подвывих суставов, костные переломы и трещины. В таких случаях ребенка осматривает детский травматолог, который обычно назначает рентген. Если будет сломана ключица, ребенку могут наложить повязку Дезо, при переломах бедер или плечей показано выполнение репозиции костей конечностей, а также накладывание гипса.
- Мягкие ткани: травмы мышц и кожи, опухоль, а также кефалогематома. Опухоль исчезает спустя три дня после родового процесса, а при наличии обширной по размеру кефалогематомы ребенку выполняют рентген костей черепа, дабы не допустить появления трещин.
- Органы, причем особенно опасными могут быть кровотечения в надпочечники и печень. Младенцу выполняют ренгенографию и УЗИ органов брюшины и надпочечников. Для лечения данных состояний используют симптоматическую или гемостатическую терапию. Прогноз при травмах, нанесенных ребенку во время рождения, будет определяться их тяжестью и объемом.
- Нервная система:
- травмы периферической НС: парез диафрагмы, паралич, травмы сплетения плеч;
- черепные травмы: интравентрикулярное субарахноидальное, субдуральное или эпидуральное кровотечение;
- травмы спинного мозга: растяжения, кровотечения, разрыв, а также сдавливание спинного мозга; точный диагноз устанавливает невролог, выполняя электромиографию, МРТ позвоночника, люмбальную пункцию, а также обследование цереброспинальной жидкости.
Дабы излечить данные травмы, не требуется особое медицинское наблюдение. Последствия травмы будут определяться состоянием определенного органа. Например, если у новорожденного произошло кровотечение в надпочечники, может в дальнейшем появиться надпочечниковая недостаточность. Очень опасными являются травмы нервной системы во время родов, последствия которых будут зависеть от их выраженности.
ОРВИ
Кашель, насморк, капризы, вялость, отсутствие аппетита – эти проявления знакомы практически каждой маме. В том числе и мамам грудных детей. Переохлаждение, контакт с болеющими взрослыми – ребенку заболеть достаточно легко, особенно учитывая незрелость иммунитета. Лечение ОРВИ домашними методами – возможный эксперимент для взрослых, который лучше не проводить на детях (поскольку у них повышен риск осложнений). Обязательно обратитесь к педиатру, и он назначит адекватную терапию.
К сожалению, встречаются проблемы со здоровьем, которые не имеют ясных и четких проявлений и могут развиваться постепенно. Именно поэтому так важна диспансеризация детей: в ходе диспансеризации и проведения анализов организм вашего малыша будет изучен специалистами нашего центра досконально, что позволит ему в дальнейшем избежать проблем и осложнений.
Асфиксия
Это довольно тяжелое патологическое состояние ребенка, которое обычно возникает вследствие нарушенного газообмена, вызывающего гипоксию.
Также у младенца зачастую отмечают гиперкапнию с накоплением большого количества двуокиси углерода. Может развиваться дыхательный и метаболический ацидоз, измениться ферментативный процесс, происходит нарушение функции ЦНС, печени, сердца.
По уровню тяжести доктора отмечают легкую, среднюю и тяжелую кислородную недостаточность у младенцев. Если отмечается легкая или средняя форма данного недуга, у ребенка аритмичное, нетипичное дыхание, цианотичные кожные покровы, ослабленные прослушиваемые тоны сердца и сердечные сокращения, сниженные рефлексы. Может отмечаться пониженный мышечный тонус.
При более тяжелом протекании асфиксии кожа новорожденного постепенно начинает бледнеть, отмечается поверхностное или редкое дыхание, слизистые являются цианотичными, пульс очень сложно прощупать, у ребенка глухие тоны сердца, может развиваться аритмия, а также брадикардия.
Примечательно то, что при наличии белой асфиксии практически 50% младенцев могут погибнуть еще до момента родов или на протяжении первой недели после них. Выжившие дети страдают различными нарушениями в развитии, частыми хроническими пневмониями.
Диарея
Еще в народе называют ее, как понос, довольно распространенное заболевание у малышей в раннем возрасте, которое возникает во время не соблюдения правил гигиены (не мытые руки, грязная вода, предметы частого пользования) и проявляется через острую боль, жидкий и частый стул (более 5 раз в день), даже с сопровождением крови, рвотой и тошнотой.
Данные симптомы являются причиной обезвоживания, во время чего организм малыша теряет жидкость, соль, что отрицательно влияет на организм и состояние малыша. Для примера, до двух лет малыш теряет во время жидкого стула 50-100 мл жидкости,& чем старше малыш, он уже теряет 100-200 мл.
Как распознать обезвоживание при диарее? Во-первых она выражается через беспокойство, вялость, слабость и сонливость. Также сухость слизистых (глаза, рот), западающие глаза, постоянная необходимость питья, уменьшается количество мочи, в некоторых случаях вообще может исчезнуть. Во — вторых может подниматься температура, а для детей меньше двух месяцев характерно понижение температуры. В-третьих полный и частичный отказ от приемы пищи.
Какие меры необходимо принять? Во-первых следует также кормить малыша, но при кормлении грудью необходимо почаще вскармливать малыша, что приведет к успокоение малыша, а для детей на искусственном кормление необходимо разбавлять молоко и давать в количестве, требуемом ребенком. Детям после 6 месяцев необходимо давать пищу почаще, небольшими порциями, только что приготовленную и хорошо обработанную и размельченную. Во-вторых следует предлагать пищу и после 5 дня болезни, но сохраняя частое кормление на пару раз большее и в течение еще пары недель, даже в том случае если ребенок не съедать и половины порции. В-третьих необходимо вовремя обращаться к врачу.
Лечение асфиксии
Лечение асфиксии основано на устранении кислородной недостаточности, восстановлении полноценного дыхания, улучшении нарушенного обмена, а также устранении имеющихся циркуляторных расстройств. Так, доктора должны как можно быстрее отсосать катетером имеющиеся в дыхательных путях кровь, а также околоплодные воды и слизь.
После этого в случае развития легкой формы кислородной недостаточности младенцу предоставляют гелиево-кислородную смесь, а при последней и наиболее сложной форме асфиксии выполняют экстренную вентиляцию легких. Для этого применяется специальный аппарат.
Проводится искусственная вентиляция до тех пор, пока у младенца не появляется самостоятельное дыхание. Затем снабжение кислородом выполняют посредством использования специального назофарингеального катетера, они постоянно находятся в специальных кислородных кувезах. Довольно активно в последнее время используют гипербарическую оксигенацию, выполняемую в барокамере.
При оживлении младенцев, которые были рождены в тяжелой степени асфиксии, нередко используют краниоцеребральную гипотермию: голова младенца охлаждается, устраняется отек мозговых оболочек, снижается необходимость кислорода для мозга, восстанавливается микроциркуляционный процесс в сосудах мозга.
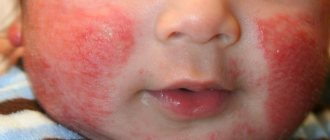
Аллергические реакции
Еще одна проблема, связанная с режимом питания, – это всевозможные аллергии. Как правило, они проявляются кожно: в виде диатеза или крапивницы. При диатезе у ребенка наблюдается покраснение и шершавость щек, а при крапивнице симптомы могут быть более серьезными: зуд, отеки, общая слабость, небольшое повышение температуры.
Не игнорируйте сигналы, которые вам посылает организм крохи. Исключите из вашего рациона продукты, которые могут вызывать аллергию (например, красные фрукты, цитрусовые, шоколад), понаблюдайте за реакцией. Если сыпь, зуд и прочее продолжаются, обращайтесь к нашему педиатру, он назначит антигистаминные препараты, предварительно попытавшись выяснить причину аллергии. При сильных аллергиях, сопровождающихся дыхательными проявлениями, стоит проконсультироваться у нашего аллерголога и провести специальное обследование.
Синдром дыхательных расстройств
Значительное место среди основных и вероятных причин смертности новорожденных занимает известный многим синдром дыхательных расстройств, который обычно наблюдается у рожденных немного раньше срока младенцев. Причиной болезни новорожденного ребенка называют пневмопатию.
Медики после многочисленных исследований смогли установить связь этого синдрома с патологическим вынашиванием ребенка, тяжелыми родами и имеющимися заболеваниями у самой женщины. Так, в эту категорию входят маточные кровоизлияния, эндокринные болезни, а также преждевременное отхождение околоплодных вод, тяжелые токсикозы при беременности и т. д.
Немаловажным значением обладает отягощенность анамнеза матери. Эти негативные факторы, которые могут также сочетаться, становятся причиной ранних родов, а также развития сложных патологических и физиологических изменений у младенца: нарушения газообменного процесса, асфиксия младенца, метаболические нарушения, ухудшение функционального состояния сосудистой системы.
Первые симптомы нарушения дыхательной активности у младенца появляются непосредственно после родов. Примерно через два часа может полностью развиться характерный для синдрома дыхательных расстройств симптомокомплекс: учащенное дыхание, звучный выдох, усиливающаяся одышка, изменение формы грудины, а также появляется цианоз кожи.
У младенца может меняться характер дыхания, доктор может выслушать мелкопузырчатые хрипы, которые, впрочем, носят нерегулярный характер. Тоны сердца обычно напряженные, их довольно трудно выслушать из-за имеющегося систолического шума.
Не совсем благоприятными признаками этого синдрома называют увеличение печени, замедленное дыхание, возникновение нарушения сознания, у новорожденного обычно отмечается мышечная гипотония, общие отеки, гипо- и арефлексия, а также брадикардия.
Стоматит
Болезни детей до года самые разнообразные. Но обязательно стоит вспомнить о стоматите, выбирая среди них самые распространенные. Эта болезнь поражает слизистую рта.
Основные симптомы:
- Во рту появляются ранки и язвочки.
- Ребенок отказывается от пищи.
- Малыш ведет себя беспокойно.
Возбудителем данного заболевания является кандидозный грибок – попадая в ротовую полость ребенка через грязные вещи или игрушки, а может быть, другие нестерильные предметы, он приводит к стоматиту. Для лечения необходимо применять все те же рекомендации, как и в случае лечения молочницы, добавляя в комплекс лечения противогрибковые лекарства. И опять же, не забудьте проконсультироваться с врачом. Малыш еще очень мал, эксперименты самостоятельного лечения здесь просто неуместны.
Терапия
Терапия данного состояния у младенцев включает восстановление нормальной вентиляции легких, коррекцию процессов обмена, а также улучшение состояния сосудов и сердца.
Чтобы предотвратить развитие пневмопатии у новорожденного, важно следовать комплексу мероприятий, предупреждающих токсикоз беременных, недонашиваемость, внутриутробную асфиксию и раннее инфицирование плода.
Болезни роста и развития
Болезни роста и развития включают различные врожденные, наследственные и некоторые приобретенные заболевания, приводящие к стойким нарушениям физ. и нервно-психического развития. Значительную роль в генезе нарушений нормального роста и развития детского организма играет патология внутриутробного периода — эмбриопатии (см.) и фетопатий (см.). Основным проявлением эмбриопатий являются врожденные пороки развития отдельных органов, а также множественные пороки, часто не совместимые с жизнью. По П. Г. Светлову, характер возникающих пороков определяется исключительно возрастом эмбриона, а не специфической природой повреждающего агента (генные мутации, хромосомные аберрации, ионизирующая радиация, вирусная инфекция, тератогенные лекарственные препараты). Стало возможным и проведение дифференциального диагноза болезней эмбриона, обусловивших формирование пороков развития (при хромосомных и генных мутациях), вирусных эмбриопатий (при заболевании беременной женщины краснухой, цитомегалией). Совместимые с жизнью пороки развития отдельных органов являются одной из важнейших причин задержки физ., а иногда и умственного развития ребенка.
Заболевания плода являются причиной задержки внутриутробного развития и внутриутробной дистрофии; дети рождаются с низким весом как до срока, так и в срок. Частой причиной фетопатий являются различные внутриутробные инфекционные заболевания, которые распознаются при рождении на основании данных клин., серол, и иммунол, исследований (напр., высокое содержание IgM в крови новорожденного) и специфических серол, проб и т. п. Плацентарная недостаточность и болезни матери также ведут к задержке внутриутробного развития.
Серьезное влияние на рост и развитие ребенка оказывают наследственные болезни (см.), подавляющее большинство которых проявляется в детском возрасте. Различные генетические факторы, действующие изолированно или в комплексе с повреждающими факторами окружающей среды, служат причиной врожденных дефектов и заболеваний примерно у 5 % новорожденных. В таблице приведены данные Стивенсона (А. С. Stevenson, 1961) о частоте проявления действия этих факторов (на 1000 новорожденных), а также о величине генетического риска для потомства.
По данным научной группы ВОЗ, на долю наследственных болезней приходится до 40% детской смертности в Великобритании. Они составляют ок. 25—30% всех поступлений в педиатрических клиниках Канады и США.
Наследственные болезни являются одной из главных причин детской инвалидности: глухота и слепота у детей примерно в половине случаев обусловлены наследственными факторами.
Относительное возрастание частоты наследственных болезней у детей связано прежде всего с улучшением диагностики, внедрением в педиатрическую практику методов генетического анализа (см.) и применением скрининг-программ массового обследования детского населения (см. Скрининг).
Наряду с изучением типичных моногенных форм наследственных болезней и их вариантов установлена взаимосвязь наследственных, врожденных и экзогенных факторов в патогенезе хрон, соматических и нервных болезней у детей. Доказана наследственная (полигенная) предрасположенность к заболеваниям, проявляющаяся только при воздействии неблагоприятных факторов окружающей среды (напр., многие врожденные пороки развития, аллергические заболевания, большинство проявлений ожирения, сосудистых дистоний и др.).
Изучены механизмы развития ок. 100 наследственных аномалий или болезней обмена, проявляющихся почти исключительно у детей как аномалии роста и развития. Перечень таких заболеваний ежегодно пополняется новыми нозол, формами. Выяснение первичных механизмов действия мутантного гена на молекулярном уровне позволяет использовать эффективные меры профилактики и лечения наследственных болезней у детей. Тяжелые последствия метаболического блока могут быть предупреждены методами коррекции питания (Фенилкетонурия, галактоземия и др.), средствами заместительной терапии (наследственные эндокринные заболевания) или методами трансплантации (наследственные болезни почек, иммунодефицитные заболевания). Основным требованием к диагностике наследственных болезней обмена является распознавание дефекта еще до развития полной клин, картины болезни, необратимых изменений мозга, внутренних органов. Это требование служит стимулом для разработки так наз. скрининг-программ, предусматривающих массовые обследования новорожденных. Во многих странах мира и в СССР введены такие программы, предусматривающие обследование всех новорожденных на фенилкетонурию (см.), муковисцидоз (см.) и детей на галактоземию (см.) и ряд других наследственных аномалий обмена.
Исследования околоплодной жидкости (см. Амниоцентез, Околоплодные воды) позволяют уже в первые месяцы внутриутробной жизни распознать ок. 50 наследственных заболеваний, многие из которых отличаются высокой степенью генетического риска. Результаты исследования могут служить показанием для прерывания беременности (мед. аборт) или для лечения наследственных аномалий обмена в самые ранние сроки, а в ряде случаев еще во внутриутробном периоде. Особое значение приобретает антенатальная диагностика таких заболеваний, как мукополисахаридозы, ганглиозидозы, сфингомиелинозы, болезни цикла Кребса—Гензелейта, которые приводят к глубокой инвалидности в результате поражения ц. н. с. и внутренних органов.
В соответствии с приказами М3 СССР продолжается работа по созданию медико-генетических консультаций и кабинетов в крупных городах СССР, предназначенных для выявления, учета и диспансеризации семей с наследственной патологией, а также для изучения генетического прогноза (см. Медико-генетическая консультация).
Стойкие отклонения роста и развития ребенка наблюдаются при заболеваниях эндокринной системы, которые могут быть связаны с повреждением высших регулирующих нервных центров (внутриутробными заболеваниями с вовлечением нервной системы, дисгенезиями мозга, кровоизлияниями в мозг при родах), врожденной гипо- и аплазией желез внутренней секреции или наследственными дефектами биосинтеза гормонально-активных соединений. Отклонения роста, связанные с недостаточной секрецией гипофизом соматотропного гормона, дают целую гамму вариаций — от выраженного гипофизарного нанизма до нормальных показателей физ. развития.
Нарушения развития могут оказаться следствием хрон, расстройств пищеварения и питания (гипотрофия). Причины гипотрофии (см.) в послевоенном периоде существенно изменились, что нашло отражение в общей структуре Д. б. Повышение материального благосостояния населения и совершенствование методов вскармливания и питания детей привели практически к исчезновению гипотрофий алиментарного происхождения. Резкое снижение частоты инфекционных жел.-киш. заболеваний привело к значительному уменьшению частоты гипотрофий, обусловленных инфекционными факторами, а одними из ведущих стали генетически детерминированные синдромы недостаточного всасывания (см. Мальабсорбции синдром). Эти синдромы обусловлены нарушениями энзиматического расщепления и активного транспорта пищевых ингредиентов в жел.-киш. тракте (дисахаридазной недостаточностью, непереносимостью моносахаров, муковисцидозом, целиакией, нарушением всасывания отдельных аминокислот, витаминов и др.).
Наследственная энзимопатология жел.-киш. тракта у детей (см. Энзимопатии) служит не менее частой причиной гипотрофии, чем врожденные пороки развития пищеварительных органов. Пересматривается точка зрения и на хрон, инфекционную патологию жел.-киш. тракта у детей, к-рая продолжает встречаться и в значительной степени связана с недостаточностью местного иммунитета кишечника.
Среди причин транзиторной задержки развития необходимо назвать специфически детское заболевание — рахит (см.), предрасположение к к-рому у детей объясняется интенсивностью роста и повышенной потребностью в витаминах и минеральных веществах. Широкое использование методов профилактики рахита привело к тому, что тяжелые формы рахита не встречаются, но относительно повысилась частота генетически детерминированных рахитоподобных заболеваний (фосфат-диабет, почечный канальцевый ацидоз, синдром де Тони—Дебре—Фанкони и др.). В основе таких заболеваний лежат дефекты в ферментных транспортных системах почечных канальцев, объединяемые общим термином «почечные тубулопатии» (см. [[ТУБУЛОПАТИИ |Тубулопатии наследственные]]).
Гемолитическая болезнь
Клинические рекомендации при гемолитической болезни новорожденных зависят от ее формы. Данный недуг поражает предельно малое количество младенцев – примерно 0,5 % от общего числа рожденных детей. Заболевание развивается у ребенка в основном при резус-конфликте или несоответствии системы АВО. Это наиболее частая причина гемолитической болезни новорожденных.
Обычно такое заболевание проявляется у младенцев в трех формах:
- Анемическая — развивается из-за непродолжительного действия изоантител, выделяемых матерью. Повреждения плода минимальны. Анемия обычно развивается после первой недели жизни малыша, поскольку у него снижается уровень эритроцитов и гемоглобина, увеличивается селезенка, почки и печень, а также может развиться эритробластоз, полихромазия и анизоцитоз.
- Желтушная — появляется из-за воздействия на новорожденного изоантител. Младенец может иметь признаки желтухи и анемии, у него отмечается увеличение лимфатических узлов, печени и сердца. Далее у ребенка, скорее всего, будет отмечаться небольшая задержка развития. Из-за угнетения иммунной системы дети на протяжении первого года жизни часто страдают сепсисом, омфалитом и пневмонией.
- Отечная — появляется вследствие длительного воздействия на беременную женщину изоантител. В данном случае плод развивается дальше, поскольку все токсические продукты будут выводиться через плаценту. Но все же у него может увеличиваться селезенка, сердце и печень, образовываться экстрамедуллярное кровоизлияние, нарушаться белковообразовательная функция, отмечаться сосудистая проницаемость, а также развиваться гипоальбуминемия. Обменные нарушения в некоторых случаях могут привести к смертности плода.
Отит
Во время вскармливания ребенка, он может немного пососать груд и бросить ее с плачем, даже если он голоден и у него дышит носик, следует с осторожностью обратить внимание на то, что у малыша могут болеть ушки. Во время сосания груди, у малыша втягиваются и барабанные перепонки, и если они воспалены, то для малыша кормление является болезненно, вследствие чего он плачет и отказывается от еды. Определить отит можно и в домашних условиях, путем слабого нажатия малышу на козелки ушных раковин, если после таких процедур малыш не подаст никаких знаков, то причин для беспокойства нет, а если после нажатия малыш чувствует себя некомфортно и болезненно, то есть вероятность отита. Для проверки необходимо обратиться к отоларингологу.
Чаще всего у малышей отит появляется после воспаления носа, т.е. насморка, так как инфекция по слуховым трубам проникает в среднее ухо. Вследствие чего, необходимо очень внимательно относиться к ушкам малыша во время заболевания носа. Как гласит, старая поговорка, что заболевание легче предупредить, чем потом его лечить. Ведь совсем не тяжело предупредить заболевание отитом, все лишь необходимо греть ушки малышу грелкой, подставляя то одно ухо, то другое. Также данная процедура дает возможность очищать наружные слуховые ходы от серы, так как при нагревании он мягчает и вытечет на грелку. Каждое ухо рекомендовано греть не более 15 минут.
Терапия патологии
Клинические рекомендации при гемолитической болезни новорожденных будут следующие. Если у ребенка была выявлена тяжелая форма, необходимо максимально быстро выполнить переливание крови. После проводят дезинтоксикационное лечение: ребенку внутрь вводят обильное количество жидкости, делают внутривенное переливание заменителей крови и глюкозы. Нередко ее называют наследственной болезнью новорожденного ребенка.
Также эффективностью обладает фотохимический метод, при котором под лампой билирубин окисляется, переходя в биливердин, а также нетоксические вещества. Кожные покровы младенца облучаются специальной лампой, имеющей синий цвет, около 15 часов в день на протяжении двух-шести дней.
Фенобарбитал помогает активировать глюкуронилтрансферазу печени ребенка. Чтобы улучшить работоспособность печени, медики могут прописать применение метионина, аденозитрофосфорной и аскорбиновой кислоты, цианокобаламина, токоферола и пиридоксина, а чтобы улучшить желчеотделение, приписывают магниевый раствор 25% концентрации.
Запор у грудничка
Одной из наиболее распространенных проблем, вызывающих беспокойство родителей, является запор у деток до годика. Часто запор сопровождается вздутием животика, затруднением дефекации. Возможны даже болевые ощущения. Для детей до года запор – это нормальное явление, поэтому родителям не стоит слишком беспокоиться. Нормальный стул у грудничков в первые месяцы должен быть от двух до четырех раз за сутки. В год – от одного двух раз в день. Если задержка стула у ребенка до годика наблюдается в течение двух дней, то можно говорить о запоре.
Причины этого заболевания
- Формируется пищеварительная система, у младенцев недоразвитость кишечника, поэтому пища медленно переваривается.
- Переход от кормления грудью к искусственному питанию.
- Прорезывание зубов.
- Перенесенное заболевание инфекционного характера.
- Если в полгода ребенок питается только грудным молоком или смесями, то возможна нехатка растительной клетчатки. Это тоже может стать причиной
- запоров.
- Ребенок недостаточно двигается. Проводите гимнастику – положите ребенка на спинку, поджимайте ножки к животику.
- Неправильное кормление – недостаток пищи, рано вводится прикорм, неправильно составлен режим питания, однообразность пищи.
- Недостаток грудного молока у матери, рахит и дефицит массы тела у ребенка.
Самостоятельно причину вы не сможете определить, это может сделать только врач. Поэтому при первых симптомах обязательно обратитесь к специалисту.
Помощь родителей малышу при запорах
- Массаж животика – лучшее средство. Делайте поглаживания теплой рукой по часовой стрелке.
- Побуждение ребенка к двигательной активности.
- Если у грудничка запор, то необходима специальная диета. Кормящая мама должна следить за своим рационом питания – постарайтесь исключить из пищи ту, которая вызывает запоры. Кушайте чернослив и свеклу. Полезны продукты, в которых много клетчатки.
Сепсис
Это патологическое и довольно опасное при несвоевременном выявлении состояние новорожденного, которое обычно обусловлено попаданием из имеющегося воспалительного или инфекционного очага вредных микроорганизмов в кровь ребенка. Очень часто его называют болезнью недоношенных новорожденных.
Примечательно то, что чаще всего в последнее время встречается именно стафилококковая инфекция. Патогенность ее заключается в способности самостоятельно вырабатывать энтеротоксины, дермонекротоксины, гемотоксины и лейкоцидины, а также коагулазу, гиалуронидазу и фибринолизин, которые разрушают коллоидные частицы.
Различные заболевания беременной женщины могут быть довольно опасными для младенца, поскольку в данном случае происходит ослабление иммунитета плода, а также его внутриутробное инфицирование. Но если плацентарный барьер будет нарушен, может произойти заражение ребенка, а также это может случиться во время его продвижения во время родового процесса.
Воротами для проникновения в органы новорожденного инфекции обычно называют поврежденные кожные покровы, болезни пупка у новорожденных, сосуды пупка, конъюнктива глаз, слизистые оболочки пищеварительного аппарата и дыхательных путей. Вследствие этого у ребенка развивается воспаление с выделением гноя: конъюнктивит, пиодермия, омфалит, средний отит и т.д. Сепсис может быть отогенным кожным или пупочным.
Диагностируют сепсис после получения результатов лабораторных и бактериологических обследований малыша, а также при явных клинических проявлениях. Патогенный стафилококк обычно высевают из зева и носа, пупочной раны, накожных гнойничков или даже из крови. Но отрицательные результаты обследований вовсе не могут исключать на 100% наличие сепсиса, особенно если у него имеются клинические признаки.
Основными симптомами инфицирования младенца сепсисом являются следующие: длительно мокнущий пупок, позднее отпадение пупка, часто повторяющиеся срыгивания, накожные гнойнички, недостаточный набор веса. Сочетание симптомов должно в каждом случае вызывать подозрение.
Температурная реакция новорожденного при сепсисе вначале может подниматься до 39 0С, после чего температура снижается до субфебрильной. Примерно на третьи сутки у младенца отмечаются симптомы токсикоза: тоны сердца приглушаются, кожа становится серовато-бледной по цвету, развивается гипорефлексия и гипотония.
У большинства младенцев отмечается обильная рвота, общая слабость, а также диспепсические явления. После второй недели течения заболевания нередко увеличивается селезенка и печень, набор веса может медленно нарастать или даже приостанавливаться.
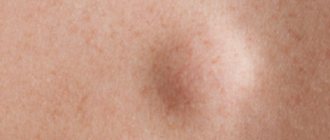
Плохо заживает пупок
Пупочек заживает через неделю – полторы после рождения. Если же он постоянно мокрый, из пупочной ранки сочиться кровь, гной, необходимо принимать меры. Обработайте пупок стерильной ваткой, смоченной в перекиси водорода. Образовавшиеся желтые корочки так же удалите. После обработки перекисью смажьте пупочек зеленкой. Купать грудничка в течение периода лечения нельзя, можно протирать тельце влажной тряпочкой. Как обрабатывать пупочную ранку | Что делать если пупок кровоточит
Терапия сепсиса
Терапия должна быть направлена на устранение возбудителя, коррекцию нарушений обмена, повышение иммунитета ребенка, тщательную санацию имеющихся гнойных источников.
Из антибактериальных препаратов доктора приписывают антибиотики типа «Метициллин», «Оксациллин» и «Ампициллин». Чтобы предупредить развитие дисбактериоза и кандидамикоза у новорожденного, рекомендуется сочетать антибактериальную терапию с использованием леворина, нистатинома и бифидумбактерина.
В случае резкой анемизации ребенку может быть назначено экстренное переливание крови. В идеале кровь донора должна быть иммунизирована особым анатоксином. Чтобы корректировать обменные нарушения, новорожденному могут назначить кокарбоксилазу и глутаминовую кислоту, при возникновении гипокалиемии (парез кишечника, тахикардия, рвота, срыгивание) — ацетат калия. Если у младенца имеется выраженная гипогидратация, показано введение определенных солевых растворов.
Желательно включать в терапию использование антигистаминных препаратов, которые должны чередоваться курсами: «Пипольфен», «Супрастин» и «Димедрол». При гнойных и септических очагах возникает необходимость в выполнении хирургического вмешательства.
Конъюктивит
Конъюктивит у младенца – достаточно серьезная проблема. При этом заболевании глазки краснеют, в их уголках скапливаются гнойные выделения. После сна ребенок с трудом поднимает слипшиеся между собой реснички.
Для облегчения можно промывать глаза настоем ромашки, календулы, слабой чайной заваркой. Протирать надо от внешнего уголка к внутреннему каждый глазик своим тампоном. Врач пропишет лечение, обычно это глазные капли. Очищайте глазки перед каждым закапыванием лекарства. Если у ребенка гноится глазик | Уход за глазками новорожденного ребенка
Желтуха
Желтуха — это зрительное проявление увеличения билирубина в крови. Стоит узнать о причинах и последствии желтухи у новорожденных. Повышение билирубина возникает у абсолютно всех новорожденных в первые дни существования, тогда как желтушность кожи выражается только у 60-70 %. Желтуха больше встречается и более проявлена у детей при позднем отхождении мекония, голодании и переохлаждении.
Поэтому немаловажно рано и часто прикладывать малыша к груди, что также будет содействовать отхождению мекония, и не позволять переохлаждаться ребенку.
Если пожелтение весьма проявлено либо возникает позже, чем на седьмой день после появления на свет, либо продолжает увеличиваться уже после пятого дня и держится более трех недель, то необходимо определить уровень билирубина в крови ребенка. Когда уровень больше 200 мкмоль/л, необходимо дополнительное обследование для исключения патологической желтухи. Как видно, причины и последствия желтухи у новорожденных требуют немедленного устранения.
Проблемы с кожей
Желтуха
В первые дни жизни кожа грудничка может приобрести желтоватый оттенок, даже белки глаз могут слегка пожелтеть. Не стоит этого пугаться, у малыша желтуха новорожденных. Она не опасна и обычно проходит к концу первого месяца. Соблюдайте правила гигиены, гуляйте больше с малышом. О желтухе – причины, симптомы, как лечить
Кожа новорожденного шелушится
Кожа рожденного в срок младенца покрыта специальной смазкой – маслянистой жидкостью белого цвета. Она защищает нежную кожу новорожденного от сухости воздуха (ведь до своего рождения он находился в водной среде) в первые часы жизни. Постепенно смазка впитывается в кожу малыша практически полностью.
Если же ее вытерли при рождении, или ребенок родился позже срока, а значит практически без смазки, кожа пересыхает и начинает шелушиться. Поможет решить проблему частое смазывание кожицы малыша стерильным растительным маслом. Почему шелушиться кожа и что делать | О корочках на голове ребенка
Опрелости
У малыша в паху, подмышками, в шейных складочках может появиться краснота, сухая или мокнущая. Причиной является перегрев и невыполнение гигиенических правил.
Как лечить? Снизьте температуру в детской до +21…+22 градусов. Определите, какая опрелость – сухая или мокрая?
При сухой смазывайте детским кремом или стерилизованным растительным маслом. При мокнущей используйте детскую присыпку, желательно без добавок и ароматизаторов.
Почаще ополаскивайте светлым раствором марганцовки или просто теплой водой проблемные места. Не кутайте ребенка. Делайте воздушные ванны, держите открытыми места с опрелостями для лучшего подсыхания. Об опрелостях (лечение и профилактика) | Народные методы лечения опрелостей
Потница
Как выглядит потница? Покрасневшая кожа, на ней – скопления мелких красных прыщиков, иногда с белыми гнойными кончиками. Обычно они высыпают на попке, шее, голове, в паху, подмышками, могут быть на спинке, на груди, за ушками.
Порой потницу можно спутать с аллергией. Родителей должно насторожить, если ребенок чешется, беспокоен, сыпь быстро распространяется по телу малыша. Точный диагноз поставит детский врач.
При потнице сыпь не беспокоит ребеночка. Достаточно промыть пораженные места настоем цветков календулы, ромашки аптечной, череды, слабым раствором марганцовки. Смазать детским кремом, кремом «Бипантен», прокипяченным растительным маслом. Можно использовать аптечную присыпку. О потнице – лечение и профилактика
Пеленочный дерматит (пеленочная молочница)
Самый яркий признак пеленочного дерматита – появление мелкой сыпи в виде пузырьков, скученных вместе, но не заходящих за четко очерченную границу пораженного места. Увидеть их можно в паху, промежности, в складочках ног, вокруг половых органов. Для лечения лучше использовать мази на основе нистатина или клотримазола (строго по назначению врача). О пеленочном дерматите
Пузырчатка новорожденных
Вскоре после рождения на тельце младенца могут появиться крупные пузырьки (с горошинку), наполненные желтоватой жидкостью. Постепенно они лопаются, на их месте остается розовое пятнышко. Лечат пузырчатку с помощью антибиотиков и специальных мазей (назначит врач).
Акне новорожденных
Акне новорожденных (младенческие угри, неонатальный пустулез) – встречается ~ у 20% новорожденных детей. Высыпание на лице в виде прыщиков. Причины акне у новорожденных имеют гормональный характер. Лечения не требует. Читаем подробно об Акне
Мипиа
На лице младенца видны белые точки, похожие на угревую сыпь. Лечить их не надо, они пройдут в течение двух – четырех месяцев.
Важно: правильный уход за кожей новорожденного ребенка
Лечение желтухи
Если при обследовании выявляется болезненный характер желтухи (а ее причины могут быть разнообразны), проводится надлежащая терапия. И в первую очередь назначается «Урсофальк» для новорожденных от желтушки, отзывы о котором пока только положительные. Он разрешается к применению в любом возрасте.
А в случае если подтверждается, что желтуха физиологическая, однако затянувшаяся, проводят фототерапию особыми лампами. В текущий период это самый продуктивный и безвредный способ излечения желтухи. Сущность фототерапии заключается во влиянии на кожу света с конкретной длиной волны, что расщепляет пигмент и содействует выведению его с калом и мочой.
Кроме того, допустимо назначение урсодезоксихолевой кислоты, которая разжижает желчь и улучшает ее убывание. Например, применяют «Урсофальк» для новорожденных от желтушки. Отзывы о лечении болезни таким препаратом только положительные. И поэтому его можно смело использовать от такой патологии.
Назначение ребенку воды, глюкозы либо активированного угля согласно сведениям последних исследований не считаются результативными.
Срыгивание
Порой срыгивание становится проблемой для молодых родителей. После еды подержите малыша вертикально, чтобы он срыгнул воздух. Обычно этой меры достаточно.
Если же срыгивание не прекращается – обратитесь к врачу, ведь это может быть началом более серьезных заболеваний (например, дисбактериоза).Почему ребенок много срыгивает после кормления грудью
Пузырчатка
Пузырчатка — болезнь новорожденного ребенка из серии острых инфекционных патологий кожи, характеризующееся возникновением пузырей с серозным воспалительным содержимым, с предрасположенностью к стремительному распространению процесса на здоровые зоны кожи и слизистые полости рта. Болезнь имеет бактериальную природу и вызывается стафилококком, реже стрептококком. Появляется, как правило, в первые недели жизни ребенка. Причиной инфекции считаются: ухаживающий за чадом персонал, мама новорожденного, члены его семьи, которые болеют либо болели гнойными заболеваниями кожи. В отдельных случаях основой инфекции считается пуповина. Необходимо отметить, что возникновению инфекционной болезни новорожденного ребенка содействуют и такие факторы, как отсутствие защитных свойств кожи, ее анатомо-физические особенности, недостаточная гигиена детей.
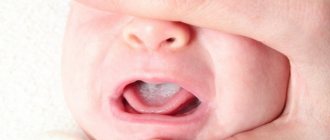
Молочница полости рта
Во рту ребенка на языке и внутренней поверхности щек появляются белые неровные пятна. Они грубые и жирные, похожие на кусочки творога или остатки молока. Но, в отличие от молочных пятен, эти не смываются с язычка малыша. Различить молочницу можно так – остатки молока в перерыве между кормлением исчезают, пятна молочницы, напротив, распространяются по слизистой рта.
Лечить молочницу надо обязательно, ведь она вызывает болезненные ощущения во рту у грудничка. Он хуже сосет или совсем отказывается брать грудь.
При кормлении мама тоже может заразиться молочницей. Поэтому прежде чем дать грудь, обработайте полость рта малыша салфеткой из марли или бинта, смоченной в растворе питьевой соды (на стакан теплой воды добавить 1 чайную ложку соды).
Обязательны стерилизация сосок, бутылочек, при кормлении грудью – тщательное ополаскивание груди до и после кормления. Для лечения молочницы применяются специальные препараты на основе нистатина. Их подберет и выпишет врач. Лечим молочницу рта у новорожденных