Особенности детской кожи
Кожа детей не похожа на кожу взрослых. Малыши рождаются с очень тонкими кожными покровами – дерма новорожденных примерно в два раза тоньше срединного кожного слоя взрослых. Наружный слой – эпидермис, уплотняется постепенно, по мере взросления крохи.
В первый месяц жизни кожные покровы могут быть и красными, и лиловыми. Это связано с тем, что кровеносные сосуды у малышей расположены близко к поверхности, а подкожной клетчатки недостаточно, из-за этого кожа может выглядеть «прозрачной». Особенно это заметно, когда новорожденный мерзнет – на коже появляется мраморная сосудистая сеточка.
Кожа малышей быстрее теряет влагу, она более уязвима перед бактериями, вирусами, грибками и механическим воздействием. Утолщаться она начинает только в 2-3 года и этот процесс длится до 7 лет. Кожные покровы младших школьников уже начинают походить по своим характеристикам и функциональности на кожу взрослых. Но после 10 лет детскую кожу ждет новое испытание – на этот раз пубертатным периодом.
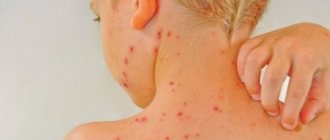
Нет ничего удивительного в том, что на любое внешнее воздействие или внутренние процессы тонкая детская кожа реагирует высыпаниями самого разного калибра, цвета и структуры. И далеко не каждую детскую сыпь можно считать безобидной.
Атопический дерматит
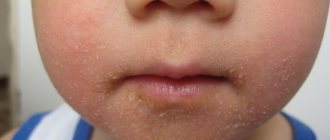
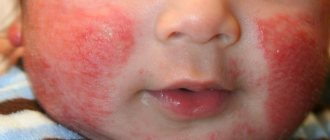
Хроническое воспалительное заболевание кожи появляется на 2–3 месяце после рождения, но есть случаи возникновения атопического дерматита в 3–4 года. Это самый распространенный тип экземы. Болезнь часто сопровождает астма или аллергический ринит.
Характеристики:
- Где наблюдается: щеки, руки, ноги, коленные и локтевые сгибы.
- Как проявляется: зудящая, красная, опухшая, очень сухая и потрескавшаяся кожа. Из поврежденных мест вытекает сукровица.
- Причины: точно неизвестны. Есть предположение, что всему виной генетическая предрасположенность, «стерильные» условия проживания, немедленные аллергические реакции на большое количество раздражителей (пищу, пыль, шерсть животных).
- Лечение: атопический дерматит со временем проходит сам. Болезнь облегчает коррекция стиля жизни. Детям нужно регулярно увлажнять кожу, принимать соленые ванны, избегать шерстяной одежды и подобрать подходящую диету. Врач назначает кортикостероиды, системные иммунодепрессанты, направляет на ультрафиолетовое облучение.
Причины сыпи в зоне грудины
Основной причиной высыпаний на груди является неправильный уход за кожей
Неправильный уход за кожным покровом – один из основных факторов высыпаний. Россыпь прыщей на груди появляется из-за того, что поры закупориваются потом и подкожным салом, если пренебрегать приемом душа. Это комфортная среда для размножения патогенных бактерий, что вызывает воспалительные процессы.
Прыщики на грудине нередко появляются из-за нехватки ценных элементов. Больше витаминодефицит грозит подросткам, будущим и кормящим мамам, людям тяжелого физического и умственного труда.
Если высыпания проявляются совместно с сильным зудом и раздражением, это может говорить о наличии кожных болезней, например экземы, опоясывающего лишая или одной из разновидностей дерматитов, а также инфекционного процесса, аллергии.
В качестве аллергена выступает шерсть домашних животных, пыльца цветов, бытовая пыль, бытовая химия, продукты питания, алкоголь, лекарства. Например, обсыпать человека может после приема антибиотиков, препаратов с железом. Возможна аналогичная реакция на ультрафиолетовые лучи после посещения пляжа или солярия.
По вышеперечисленным причинам сыпь в области грудины возникает у представителей любого пола и возраста. Но есть определенные факторы, влияющие именно на мужчин, женщин или детей.
У женщин
При наступлении беременности возможно появление сыпи на грудной клетке
Изменения синтеза эстрогенов в организме приводит к избытку подкожного жира, что обычно проявляется высыпаниями. По гормональным причинам высыпания возникают у женщины, если она:
- беременна;
- кормит грудью;
- ждет со дня на день месячных;
- сделала аборт или потеряла плод;
- вступила в климактерический период.
Прыщики на грудине высыпают из-за избыточного синтеза гормонов у подростков обоих полов.
Сыпь на грудной клетке у женщин в виде алых прыщиков, которые склонны зудеть и чесаться, может являться реакцией на некачественный или тесный бюстгальтер, называемая в народе крапивницей.
У мужчин
Сыпь на грудной клетке у мужчин свидетельствует о внутренних заболеваниях
Сыпь на груди у мужчин может сообщать о внутренних заболеваниях, в частности, патологиях желудка и кишечника, почек, печени, простаты. Но наиболее часто проблема состоит в пренебрежении правилами личной гигиены.
Если сыпь на мужской грудине не пропадает за пару-тройку дней даже при регулярном приеме ванны, а зуд и жжение лишь усиливаются, необходимо безотлагательно идти на прием к терапевту или дерматологу.
У детей
Внешнее проявление кори
У новорожденных малышей высыпания могут возникнуть в первые дни жизни как реакция кожи на приспособление к новой среде. Обычно такие проявления быстро проходят. У грудничков высыпания часто бывают связаны с качеством маминого рациона и, соответственно, молока. Ребенок на искусственном вскармливании может сыпью отреагировать на неподходящую молочную смесь.
Частыми детскими заболеваниями, вызывающими сыпь, являются:
- Потница – сыпь из мелких чешущихся пузырьков, возникающая по причине закупорки потовых желез при повышенном потоотделении. Обычно концентрируется на животе, груди, ягодицах.
- Экзантема – кожные высыпания, имеющие вид пятен, папул, везикул, образующиеся под воздействием патогенных микроорганизмов.
- Ветрянка – вирусная болезнь, при которой на груди, лице, руках, ногах разрастаются и лопаются пузырьки.
Правила профилактики появления сыпи на спине у ребенка
Чаще всего сыпь на спине у детей является следствием аллергии или несоблюдения гигиенических требований. В таких случаях родители обычно знают, на что может появиться аллергия, и могут справиться с этим явлением сами.
Требования гигиены:
- Приучить ребенка ежедневно принимать душ перед сном. Кожу надо очищать хорошо намыленной мочалкой, затем полностью смывать с тела остатки мыла.
- Пересмотреть рацион питания. Исключить продукты, вызывающие аллергию, сладости, жирную, острую пищу. Пополнить рацион нейтральными блюдами, не вызывающими проблем со здоровьем.
- Пересмотреть одежду ребенка, проверить, чтобы вся она, особенно нижнее белье, была выполнена из натуральных тканей.
- Стирать детскую одежду отдельно от взрослой специальными гипоаллергенными детскими порошками, установить на стиральной машинке самый высокий режим полоскания белья.
- Регулярно менять и отдельно стирать детское постельное белье. При проявлении сыпи постель меняется ежедневно.
- Мыть и купать детей только средствами, купленными в аптеке, предназначенными для использования на проблемной коже.
При любом повторном проявлении сыпи на спине необходимо посещать дерматолога, получать новую консультацию, новое назначение.
Нельзя оставлять сыпь на спине без внимания, она доставляет ребенку серьезный дискомфорт, а главное – может быть признаком опасного внутреннего заболевания.
Причины возникновения
Причины, которые вызывают развитие кожных высыпаний, могут быть разнообразными. Очень многое зависит от возраста и общего состояния ребенка.
У новорожденных и малышей первого года жизни сыпь достаточно часто бывает физиологической, которая не должна вызывать особых опасений со стороны взрослых. Кожа крохи адаптируется к новой для себя среде обитания – безводной, и этот процесс зачастую дается малышу с большим трудом. Поэтому любое неблагоприятное воздействие может вызвать высыпания по всему телу.
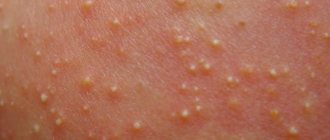
Наиболее распространенная сыпь в этом возрасте – угревая гормональная, при которой на лице и шее могут появляться прыщики белого или желтого цвета. В этом явлении «повинны» материнские гормоны эстрогены, которые достались ребенку в последние месяцы беременности мамы. Постепенно их влияние на организм снижается, гормоны покидают организм ребенка. К полугоду от таких прыщиков не остается и следа.
Груднички очень часто реагируют аллергической сыпью на неподходящие для себя продукты питания, вещества, медикаменты и даже бытовую химию, которой пользуется мама для стирки белья и постельных принадлежностей и мытья полов и посуды.
Еще одна распространенная причины высыпания в младенчестве – опрелости и потница. Сыпь на теле, голове, ручках и ножках в раннем возрасте появляется и при инфекционных заболеваниях, а также из-за нарушения правил гигиены.
Небольшая сухость кожных покровов в первые 3-4 недели после рождения – вариант физиологической нормы.
Кожа младенца от рождения бывает покрыта липидной «мантией», так называют жировой защитный слой. «Мантия» постепенно смывается и стирается. При надлежащем уходе эта временная естественная сухость с легкостью компенсируется детским организмом – сальные железы постепенно начинают вырабатывать нужное количество защитной смазки.
Физиологических причин для появления сыпи после года не так уж много. В редких случаях сохраняется гормональный дисбаланс, вызванный воздействием материнских половых гормонов. Все остальные случаи в большинстве своем имеют патологические причины. В дошкольном возрасте у детей повышается заболеваемость вирусными инфекциями, для которых свойственна сыпь. Это ветрянка, корь, скарлатина и другие детские болезни.
У годовалого ребенка, который еще не начал посещать детский сад и организованные детские коллективы, риски заразиться герпесной или другой вирусной инфекцией ниже, чем у детей в возрасте от 3 до 7 лет. Местный иммунитет в этом возрасте начинает работать лучше, чем у грудничков, по этой причине многих бактериальных недугов кожи удается успешно избежать.
Дошкольники больше других детей подвержены заболеваниям паразитарным, при которых сыпь проявляется как следствие влияния на организм внутренних паразитов (гельминтов) или наружных паразитов – вшей, чесоточного зудня, кожного клеща.
До 3 лет все еще сильно воздействие аллергенов на детский организм, а потому появление сыпи на разных участках тела – на лице, голове, на животе, на локтях и даже на веках и ушах – достаточно привычное явление после употребления в пищу продукта, содержащего аллерген, того или иного лекарственного препарата, контакта с пыльцой, шерстью животных, бытовой химией.
А вот угревая сыпь в дошкольном возрасте встречается редко. И даже если она имеет место быть, то речь, скорее всего, идет о нарушении обмена веществ, нехватке витаминов, минералов, заболевании органов внутренней секреции.
У детей от 10 лет
После 10 лет у детей бывает только один вид физиологической сыпи – угревые подростковые высыпания. Под воздействием половых гормонов, которые начинают вырабатываться в организме девочек и мальчиков, активизируются сальные железы.
Так на лбу, на носу, на щеках, а порой и на предплечьях, спине и даже ягодицах «расцветают» разного размера и интенсивности прыщи и прыщики.
Иммунитет детей уже достаточно сформирован, профилактические прививки не прошли для организма бесследно, а потому риск заболеть «детскими болезнями» в подростковом периоде значительно ниже. Многие дети ими уже переболели раньше.
На первое место среди инфекций, сопровождающихся высыпаниями, выходят бактериальные и грибковые поражения, паразитарные кожные недуги, такие, как чесотка. Это связано с недостаточностью гигиены, невнимательным отношением большинства подростков к требованиям мыть руки после улицы или пользоваться бактерицидным мылом.
Сыпь у 15-16 летних подростков может быть и симптомом венерического заболевания, поскольку достаточно много юношей и девушек в этом возрасте начинают активную половую жизнь. Высыпания на коже лица и верхней части туловища могут быть и последствием приема стероидов, с помощью которых юноши, а иногда и девушки, пытаются создать себе «красивое рельефное» тело при занятиях фитнесом.
Аллергическая сыпь в подростковом возрасте – явление не такое распространенное, как у более младших деток. Обычно если подросток – аллергик, родители об этом знают и появление высыпаний их нисколько не удивит и не испугает, поскольку они уже хорошо представляют, как с ним бороться.
В любом возрасте причиной возникновения сыпи могут стать нарушения обмена веществ, нехватка витаминов А, Е, С, РР, а также дисбактериоз, нарушение деятельности желудка и кишечника, почек.
Симптомы
Учитывая причину, которая спровоцировала развитие сыпи на руках, щеках, лице, ягодицах, ладонях, спине, стопах или попе, можно определить основные симптомы проявления высыпаний.
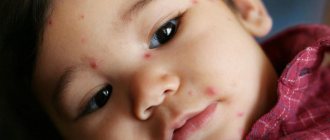
Корь
Вирусная инфекция кори появляется через пару дней после того, как повысилась температура тела, появилась краснота в горле вместе с кашлем и насморком. Высыпания изначально покрывают лицо и голову, распространяются на руки и на ноги. Таким образом, всё туловище покрывается сыпью за несколько дней. Пятнышки большие и приподняты над кожным покровом.
Ветряная оспа
При ветрянке пятнышки проявляются на лице и в дальнейшем переходят на всё тело. В начале высыпания, достигающие в размере 4 мм, имеют красный оттенок, а потом появляются пузырьки, наполненные мутной жидкостью. Далее пузырьки подсушиваются, и на них образовывается тёмная красная корочка, которая чешется. В дополнение может повыситься температура.
Виды высыпаний с характерной симптоматикой
Стоит выделить угревую сыпь как самую распространенную кожную болезнь. К факторам, провоцирующим черные точки на груди и лице, которые переходят в гнойные воспаления, причисляют:
- работу на предприятиях, вредящую здоровью;
- стрессовые состояния;
- гормональные сбои;
- несбалансированный рацион;
- небрежное отношение к приему оральных контрацептивов;
- выбор дешевой, некачественной косметики;
- ношение одежды из искусственных материалов.
Угри после окончания ГВ появляются по тем же причинам что и при вынашивании. Сбой гормонального фона влияет на работу потовых желез, из-за чего происходит закупорка пор кожи избытком сального секрета, они воспаляются. При этом черные точки превращаются в красные пятна, затем в гнойники. Вероятно появление отечности и зуда. Кроме этого, возможны расчесы и образование трещин на кожном покрове.
Сыпь на груди может быть спровоцирована проникновением подкожного клеща
Красная сыпь на грудине у мужчин и женщин может быть спровоцирована проникновением в эпидермис подкожного клеща. При чесотке прыщики начинают чесаться и болеть, если на них попадает влага. Эту инфекционную болезнь чаще подхватывают молодые люди. Также красные пятна на теле могут появляться вследствие поражения кишечными гельминтами.
Мелкая сыпь на грудине у взрослых в виде белых прыщей может свидетельствовать о нарушении метаболизма. При этом на спине, грудной клетке, шее и коже под грудью будут возникать белесые пузырьки. Они отмечаются у 50 процентов людей с такими болезнями, как гастрит, дуоденит и иные кишечные патологии.
Красноватые высыпания на молочных железах одновременно с отеком могут сообщать о воспалительном раке груди. Для онкологии легких характерны пятна на грудной клетке, которые имеют опоясывающий характер, но при этом напоминающие безобидные пигментные.
Методы диагностики и избавления от сыпи
Разобраться в причинах возникновения сыпи могут врач-педиатр, аллерголог, гастроэнтеролог и инфекционист.
Для диагностики используются стандартные методы – анализы крови, мочи, кала. Достаточно часто на анализ берут соскобы с кожи, образцы содержимого везикул и пустул. Это позволяет установить не только точный диагноз, но и тип и вид возбудителя, если речь идет об инфекции, а также о том, к каким препаратам чувствительны возбудители.
Родители должны раздеть ребенка, осмотреть кожные покровы, отметить, какого характера сыпь (везикулы, пустулы, папулы и т. д. ), ее обширность. После чего следует измерить ребенку температуру тела, осмотреть горло и миндалины, отметить остальные симптомы, если они есть, и принять решение о вызове врача.
Мелкая красная
Это одна из самых распространенных разновидностей сыпи, и столкнуться с ней могут родители деток любого возраста, но чаще всего раннего, дошкольного и младшего школьного.
Для выявления этимологии высыпаний на коже грудной клетки обращаются к терапевту или сразу к дерматологу. Для уточнения диагноза врач направит пациента сдать анализы. Потребуются следующие лабораторные исследования:
- общий анализ крови и мочи;
- анализ крови на гормоны;
- копрограмма.
Доктор может назначить ультразвуковое исследование органов малого таза, молочных желез, проверку на демодекоз и аллергодерматоз. Если будут подозрения, что сыпь вызвана аллергией, аутоиммунным заболеванием, проблемами в области гинекологии, гастроэнтерологии понадобится консультация узких специалистов.
Аллергические реакции на коже убираются с помощью противоаллергических препаратов
Кожные высыпания могут быть инициированы инфекционными и неинфекционными причинами. Опытный врач определит заболевание по характеру сыпи и по соответствующим симптомам.
При аллергических реакциях сыпь убирают посредством противоаллергических медпрепаратов и устранения контакта с аллергеном. Сыпь инфекционной природы лечат путем устранения основной причины заболевания.
В любых случаях лечение при высыпаниях на грудной клетке должно быть комплексным, включать местные и общие препараты. Обязательное условие: курс витаминотерапии и соблюдение правил гигиены. Комплексное воздействие даст возможность избавиться от сыпи и выявить причину заболевания, устранить ее. В качестве профилактики также особое внимание необходимо уделять гигиене и правильному питанию.
Что делать родителям
Внезапная экзантема или сыпь у ребенка, которая появилась на попе и чешется, всегда вызывает растерянность у родителей, так как не все знают, что нужно делать.
В первую очередь следует внимательно осмотреть одежду ребенка. Нередко сыпь на руках у ребенка появляется после смены стирального порошка или покупки новой одежды. В этом случае следует исключить контакт с раздражителем и, возможно, проблема пройдет самостоятельно.
Если у ребенка внезапно появились высыпания на ягодицах, но они не чешутся и не причиняют дискомфорта, причину следует искать в неправильном уходе. Зачастую достаточно сменить марку подгузников и обработать кожу ребенка антисептическим кремом или присыпкой.
Сыпь на ногах и попе у ребенка без температуры может быть как аллергической реакцией, так и проявлением дерматита. Точно выяснить причину может только врач.
Чем лучше лечить и что делать, чтобы грудной малыш перестал испытывать дискомфорт – это зависит от причины кожной реакции. Избавиться от проблемы получится только после ликвидации фактора, провоцирующего появление покраснений и пузырьков.
Сыпь на попе у ребенка появляется в результате воздействия различных факторов. Несвоевременное лечение высыпаний может привести к осложнениям.
Таблица заболеваний по типу и локализации сыпи
Это далеко не полный перечень заболеваний, которые протекают с образованием сыпи.
Большинство недугов, как видно из таблицы, нуждаются в обязательной врачебной консультации, некоторые, например, менингококковая инфекция и скарлатина, нуждаются в неотложной медицинской помощи.
Важно помнить, что многие инфекции, проявляющиеся на коже могут быть очень заразны. Поэтому не стоит вести ребенка в поликлинику по месту жительства, чтобы в общей очереди не заражать окружающих. Лучше всего вызвать педиатра на дом.
Если есть возможность, то можно доставить ребенка в специализированный инфекционный стационар, где есть возможность быстро пройти необходимое обследование и подтвердить или опровергнуть инфекцию.
Меры предосторожности
Если вы заметили появление сыпи у своего малыша, не стоит поддаваться панике. Вы должны действовать грамотно. Не стоит об этом говорить ребенку и показывать свое волнение, так как это может вызвать у крохи панику и депрессию. Не стоит на этом акцентировать ее внимание.
Соблюдайте следующие меры предосторожности:
- Ни в коем случае не пытайтесь скрыть сыпь, используя косметические средства. Тональный крем и пудра могут ухудшить самочувствие;
- Не выдавливайте новообразования, это увеличит площадь сыпи;
- Не применяйте средство для лечения до тех пор, пока это не будет согласовано с врачом, даже в том случае, если вашим знакомым оно помогло;
- Выделите для малыша индивидуальное полотенце;
- Если вы решили медикаментозное лечение совместить с народной медициной, внимательно относитесь к компонентам, которые собираетесь использовать.
Эти нехитрые рекомендации помогут вам избежать грубых ошибок, которые могут ухудшить ситуацию.
Лечение
Лечение сыпи не всегда требует только местного воздействия, чаще всего это целый комплекс мероприятий, направленных и на изменение условий жизни ребенка, и пересмотр его рациона, и прием лекарственных препаратов.
Сыпь следует лечить только после того, как известна истинная причина ее возникновения, ведь неверное лечение может лишь усугубить состояние ребенка. В зависимости от истинной природы кожных высыпаний будет назначено различное лечение.
Сыпь, которая сопровождает большинство «детских» болезней (ветрянку, корь, скарлатину и т. д. ) в лечении не нуждается. Никакие медикаменты и народные средства не могут повлиять на ее продолжительность.
В зависимости от тяжести самого заболевания врачом назначаются иммуномодулирующие препараты, противовирусные средства, витамины, жаропонижающие препараты.
Ребенку с вирусной инфекцией показано обильное теплое питье.
В большинстве своем от противовирусных препаратов, которые продаются в аптеках, нет никакого эффекта, доказанной эффективностью они не обладают. Многие популярные гомеопатические средства также по сути представляют собой «пустышку» с эффектом плацебо.
Но от этих лекарств ничего другого и не требуется, ведь вирусные инфекции проходят самостоятельно, с таблетками или без них. Препараты выписывают для того, чтобы родителям было чем заняться на больничном и чтобы врача не обвинили в невнимательном отношении.
Обычно лечение вирусной инфекции занимает от 5 до 10 суток, после исчезновения сыпи следов не остается. Исключение составляет ветрянка, при которой поврежденные везикулы могут оставлять довольно глубокие пожизненные ямки на коже.
Сыпь гнойничкового типа, вызванная болезнетворными бактериями, лечится антибиотиками и антисептиками. Причем антибиотики подбираются после анализа на бакпосев, когда у доктора имеется четкая информация о том, какие бактерии вызвали нагноение и к каким антибактериальным средствам они демонстрируют чувствительность.
Обычно детям назначают пенициллины, реже цефалоспорины. При легкой инфекции достаточно местного лечения с мазями, обладающими противомикробным действием – «Левомеколь», «Банеоцин», эритромициновая мазь, гентамициновая мазь, тетрациклиновая мазь.
В некоторых случаях при обширной и тяжелой инфекции или инфекции, которая рискует распространиться на внутренние органы, назначают антибиотики внутрь – малышам в форме суспензии, дошкольникам и подросткам – в таблетках или уколах.
Предпочтение отдают препаратам широкого спектра действия, обычно пенициллиновой группы – «Амоксиклав», «Амосин», «Амоксициллин», «Флемоксин Солютаб». При неэффективности средств этой группы могут назначить цефалоспориновые антибиотики или макролиды.
В качестве антисептиков часто используются всем известные анилиновые красители – раствор бриллиантового зеленого (зеленка) при стафилококковой инфекции или «Фукорцин» при стрептококке. Поврежденные кожные покровы обрабатывают салициловым спиртом.
Одновременно с антибиотиками, если они назначены внутрь, ребенку рекомендуется принимать препараты, которые помогут избежать возникновения дисбактериоза – «Бифиборм», «Бифидумбактерин». Полезно также начать прием витаминных комплексов, соответствующих возрасту ребенка.
Некоторые гнойные высыпания, например, фурункулы и карбункулы, могут нуждаться в хирургическом вмешательстве, в ходе которого образование надрезают крестообразно под местным обезболиванием, вычищают полость и обрабатывают антисептиками и антибиотиками. Бояться такой мини-операции не нужно.
Потница и опрелости
Если у малыша появилась потница, то это сигнал для родителей изменить условия, в которых проживает чадо. Температурный режим должен быть на уровне 20-21 градуса тепла. От жары потница только усиливается. Раздражение от пота хоть и доставляет ребенку немало мучительных ощущений и боли, достаточно быстро поддается лечению.
Главное лекарство при этом – чистота и свежий воздух. Подмывать ребенка следует теплой водой без мыла и других моющих косметических средств. Несколько раз в день нужно устраивать малышу воздушные ванны голышом. Не стоит кутать ребенка, а если он все-таки вспотел, например, во время прогулки на улице в теплом комбинезоне зимой, то сразу по возвращении домой окупнуть ребенка в душе и переодеть в чистую и сухую одежду.
При сильных опрелостях поврежденные кожные покровы обрабатывают 2-3 раза в день. Наиболее тщательно и обстоятельно – после ежедневного вечернего купания. После него на еще влажную кожу с признаками потницы наносят «Бепантен», «Деситин», «Судокрем». Использовать присыпку нужно с большой осторожностью, поскольку тальк очень сильно сушит кожу.
На кожу ребенка с потницей нельзя наносить детский крем или любые другие жирные кремы и мази, поскольку они увлажняют, а не подсушивают. Следует также избегать попадания на опрелости массажного масла во время вечерних общеукрепляющих процедур.
Аллергическая
Если сыпь аллергическая, лечение будет заключаться в том, чтобы найти и исключить взаимодействие ребенка с веществом-аллергеном, которое вызвало высыпания на коже. Для этого врач-аллеголог проводит серию специальных проб при помощи тест-полосок с аллергенами. Если удается найти тот белок, который стал причиной высыпаний, доктор дает рекомендации по исключению всего, что содержит такое вещество.
Если белок-антиген найти не удается (а такое бывает часто), то родителям придется постараться и исключить из жизни ребенка все, что представляет потенциальную угрозу – пыльцу растений, продукты питания (орехи, цельное молоко, куриные яйца, красные ягоды и фрукты, некоторые виды свежей зелени и даже некоторые виды рыбы, обилие сладкого).
Обычно устранения аллергена бывает более чем достаточно, чтобы аллергия прекратилась, и сыпь исчезла без следа. Если этого не происходит, а также при тяжелой аллергии врач назначает антигистаминные препараты («Тавегил», «Цетрин», «Супрастин», «Лоратадин» и другие).
Одновременно с ними желательно принимать препараты кальция и витамины. Местно при необходимости ребенку применяют гормональные мази – «Адвантан», например. Тяжелые формы аллергии, при которых помимо кожной сыпи, имеются выраженные респираторные проявления, а также внутренние патологии, лечение ребенка осуществляется стационарно.
Грибковые поражения
Грибковые инфекции очень заразны, поэтому ребенка обязательно изолируют. Малышей лечат стационарно. Детей постарше в инфекционную больницу положат в случае среднетяжелого и тяжелого протекания болезни. В качестве местного лечения назначаются противогрибковые мази – «Ламизил», «Клотримазол», «Флуконазол» и другие.
При обширном поражении, когда колонии грибков «обосновались» не только на конечностях, на запястье, на ногах или на шее, но и на затылке в волосистой части головы, ребенку назначают кроме мазей противогрибковые средства в таблетках или уколах.
Одновременно врачи рекомендуют принимать иммуномодуляторы, а также антигистаминные средства, поскольку продукты жизнедеятельности грибковых колоний достаточно часто вызывают аллергическую реакцию. Лечение от грибков – самое продолжительное, после первого курса, который длится от 10 до 14 суток, обязательно назначают второй, «контрольный», который нужно провести после небольшого перерыва.
Лечение паразитарной инфекции потребует от родителей масштабных гигиенических мер, поскольку все такие недуги являются заразными. Ребенка изолируют от других детей, сообщают о выявлении чесотки или педикулеза в детский сад или школу, чтобы эти учреждения могли объявить карантин и выявить, возможно, новых зараженных.
В домашних условиях тщательной стирке и обработке утюгом подлежат все вещи и постельное белье заболевшего ребенка. Его самого во время лечения купать нельзя.
Прошло время, когда лечение подобных заболеваний было довольно мучительным. Нет никакой необходимости посыпать голову дустом от вшей или мазать кожу керосином.
Современные средства в форме шампуней и растворов при педикулезе и мази от чесотки и ряда других паразитов имеют приятный запах.
При лечении важно соблюдать меры безопасности. Почти все средства токсичны, нельзя допускать, чтобы они попадали в глаза и уши, в рот и на слизистые оболочки малыша.
Глистные инвазии
После определения типа паразита рекомендуется сначала очистить организм ребенка от продуктов жизнедеятельности глистов. Для этого в течение 2-3 дней следует принимать энтеросорбенты, например, «Энтеросгель». Только после этого назначаются противогельминтные препараты.
Одновременно детям выписывают антигистаминные средства, чтобы их организм мог легче преодолеть не только интоксикацию при глистах, но и последствия приема препаратов против паразитов.
Чем конкретно лечить при лямблиозе, аскаридах или острицах, решает врач. Не все препараты, эффективные в подростковом возрасте, подходят для лечения малышей и младших школьников. Наиболее часто назначаемые средства – «Пирантел», «Албендазол», «Левамизол» и «Пиперазин».
Лечить паразитов средствами народной медицины не рекомендуется, ведь даже если эффект от поедания лимона и чеснока будет, тот будет он не скоро, а после лекарственного препарата большинство глистных инвазий погибают уже в течение нескольких часов. Во время лечения ребенку следует соблюдать диету.