Для чего делается прививка
Используется в следующих случаях:
- Для запланированной ревакцинации дифтерии и столбняка в возрасте 7 и 14 лет;
- Как замена АКДС для малышей, испытывающих на неё острые общие реакции;
- Для вакцинации взрослых и детей старше 7 лет, в том числе никогда не прививавшихся ранее.
Разберём подробно каждый из этих случаев.
Кто придумал прививки?
«Лечить подобное подобным» — встречался ли кто-нибудь из наших читателей с этим принципом? Наверняка многие знают, что это — о гомеопатии.
Но речь пойдёт не о ней. Попробуйте представить, о чем ещё можно было бы сказать, используя такой подход? Томить не будем: с некоторым допущением — о прививках.
«Причем тут подобное?» — спросите вы? Давайте узнаем.
Древнее, ещё древнее…
Сразу вопрос: что общего у вакцины и… коровы? Подсказка: на латинский «корова» переводится» как «vacca». Именно от этого слова и произошел термин «вакцина». Его предложил французский микробиолог и химик Луи Пастер. Сделал он это в честь врача Эдварда Дженнера, известного в мире медицины и в истории вакцинации как создателя вакцинопрофилактики.
Эдвард Дженнер
XVIII-е столетие близилось к концу. Дженнер, находясь в деревне, подметил, что фермеры, занимающиеся заражёнными коровьей оспой коровами, не заболевают оспой натуральной — страшным инфекционным недугом, «выкашивавшем» при возникновении эпидемии миллионы людей.
По-видимому, врач провёл связь между этим фактами, и решил привить коровью оспу мальчику. После смелого эксперимента мальчик тоже стал устойчивым к этой инфекции.
НА ФОНЕ ЭПИДЕМИОЛОГИЧЕСКОГО БЛАГОПОЛУЧИЯ ЛЮДИ ЧАСТО ОТКАЗЫВАЮТСЯ ОТ ПРИВИВОК. В ИТОГЕ ИНФЕКЦИИ, КОТОРЫЕ СЧИТАЛИСЬ ИСКОРЕНЁННЫМИ, ВОЗВРАЩАЮТСЯ
В то время представители микромира ещё не были исследованы. Сам же метод широко распространяется по Европе, а позднее, благодаря ему, оспу ликвидируют в мировом масштабе.
Столетие спустя идею Дженнера развил и усовершенствовал Луи Пастер, создавший впоследствии прививку против бешенства.
Читайте материал по теме: Жить по мечте. Великое открытие Луи Пастера
Получается, XVIII век? Как оказалось, не совсем так. Ещё задолго до Дженнера и Пастера в Индии и Китае проводили так называемую инокуляцию — прививание здоровых лиц жидкостью из пузырьков больных лёгкой формой натуральной оспы. Методика была далека от совершенства: вирус, хотя и был менее опасным, иногда всё же приводил к смерти. Помимо этого бывало и так, что ошибочно вводился высокопатогенный возбудитель. Позднее подобный принцип прививания стали практиковать в Европе и Америке.
В начале XVIII столетия один из способов предохранения от оспы привезла из Турции на родину супруга английского посла.
Несмотря на положительные отзывы, применять «турецкую защиту» осмеливались немногие: как бы ни была очевидна польза от такой «прививки», люди сильно боялись заболеть «настоящей» оспой. Тем не менее храбрецы были, в том числе — особы, отмеченные властью.
В ранней истории вакцинопрофилактики упоминается и наша страна. В конце 60-х годов XVIII столетия в России побывал английский врач Т. Димсдаль. Его пригласили для проведения противооспенной прививки Екатерине II и её сыну Павлу.
Читайте материал по теме: Екатерина Великая: организатор здравоохранения, педиатр и педагог
Таким образом идея предупредить подобное подобным, была, что называется, «в воздухе», и Дженнер смог уловить её «запах».
Ещё один интересный факт. Чуть более чем за 20 лет до вошедшего в историю медицины опыта Дженнера один английский фермер заразил коровьей оспой супругу и двоих своих детей. Соседи негодовали. Все трое начали лихорадить, так что не обошлось без визита доктора. Однако, когда в округе случилась эпидемия оспы, члены семьи фермера не пострадали — при том, что контактировали с больными. В начале 90-х того же века опыт англичанина повторил его прусский «коллега», тоже фермер.
Так кто же создал прививки? Как видим, ответить на этот вопрос не так-то просто. Однако именно благодаря работе Дженнера вакцинопрофилактика получила своё широкое распространение. Её принципы были позднее подхвачены и развиты другими учёными.
Что происходит с иммунитетом при внедрении в организм инфекции: от болезни к вакцинопрофилактике
После попадания патогена на него реагируют клетки иммунной системы. Составные части агента, воспринимаемые организмом как чужеродные, и вызывающие специфический ответ иммунной системы, называются антигенами. Продуктами ответа иммунитета являются антитела и иммунные клетки, способные атаковать возбудителя инфекции.
После его ликвидации «обученная» иммунная система остаётся готовой в новой встрече с инфекцией — с тем отличием, что в следующий раз на внедрение микроорганизма она ответит сразу.
По-видимому, такой же принцип защиты интуитивно использовали предшественники Дженнера — с той разницей, что брался коровий, а не человеческий патоген. Сам Дженнер писал, что две эти разновидности оспы — это две формы одного и того же недуга, и перенесение коровьей оспы делает устойчивым к натуральной.
ПОСЛЕДНИЙ СЛУЧАЙ ИНФИЦИРОВАНИЯ НАТУРАЛЬНОЙ ОСПОЙ ЕСТЕСТВЕННЫМ ПУТЁМ БЫЛ ЗАФИКСИРОВАН В СОМАЛИ В 1977 ГОДУ
Может возникнуть закономерный вопрос: а не слишком ли рискован такой «лобовой» подход к созданию невосприимчивости к инфекциям вообще? Если порассуждать: больной человек выделяет патогены, которые, попадая в организм другого, с большой вероятностью вызовут болезнь. Но это уже не вакцинация, а переболевание в прямом смысле слова. И потом: в случае фермеров и Дженнера привитие делалось не человеческим, а коровьим патогеном. К счастью, он вызывал защиту и от человеческого. А как быть с другими микроорганизмами, «родственников» которых, сравнительно безопасных для человека, нельзя отыскать у животных?
Изменить, но сохранить
В начале XX столетия появляются методы стабильного ослабления болезнетворных микроорганизмов. При этом исключался риск заболевания, но сохранялся эффект создания защиты.
Научный прогресс позволил получать вакцины, которые можно разделить на три группы:
— живые. Содержат ослабленный патоген, который не может вызвать болезнь, но стимулирует иммунитет;
— инактивированные. Содержат убитый патоген, либо его части;
— анатоксины — токсины бактерий в изменённой безвредной форме.
Дальнейшее развитие в области молекулярной биологии, генной инженерии дало возможность создавать молекулярные вакцины, которые содержат определённые белки либо белковые фрагменты патогенных возбудителей.
Читайте материал по теме: Непривитые дети – самые здоровые?
ДНК-вакцины. Принцип их работы заключается в следующем. В организм человека, которого собираются привить от какой-либо инфекции, вводится не сам возбудитель (ослабленный либо убитый) и не его антигены, а участок его нуклеиновой кислоты. Участок, специально подобранный — такой, по которому и образуется нужный белок-антиген. Иными словами, вводится носитель, в котором закодирована информация об антигене. Попав в клетку человека, эта нуклеиновая кислота начинает вырабатывать нужные белки. Эти вакцины находятся в стадии исследований. Существуют и иные подходы в технологии получения вакцин.
После прививки
Попав в ранее вакцинированный организм, у возбудителя нет шансов, поскольку атака начинается в максимально ранние сроки после его проникновения. А потому организм либо не заболеет совсем, либо перенесёт болезнь в лёгкой форме и без осложнений.
Практические результаты
У тех из наших читателей, кто родился в конце 70-х и позднее, наверняка уже не нет следа от противооспенной прививки. Знаете, почему?
Последний случай инфицирования натуральной оспой естественным путём был зафиксирован в Сомали в 1977 году. В следующем был зарегистрирован и последний случай лабораторного заражения. А в 80-м было объявлено о ликвидации этой инфекции. В Советском Союзе вакцинация была прекращена в 1978-1982 годах. Благодаря прививкам, к концу 70-х в США полностью победили полиомиелит.
Читайте материал по теме: Полиомиелит возвращается?
Миллениум
Нам всем нравится завершённость в проблемных вопросах. Тотальная ликвидация оспы — один из таких. Однако в начале 2000-х президент США Джордж Буш-младший отдал приказ провести прививочную кампанию против оспы среди всех военнослужащих. Причина — рассылка спор сибирской язвы (одна из особо опасных инфекций) и угроза использования оспы в качестве биологического оружия.
БЛАГОДАРЯ ПРИВИВКАМ, К КОНЦУ 70-х В США ПОЛНОСТЬЮ ПОБЕДИЛИ ПОЛИОМИЕЛИТ
На сегодняшний день с исследовательскими целями с вирусом натуральной оспы по всему миру работают всего несколько лабораторий.
Только ли инфекция? Только ли профилактика?
Как оказалось, нет. Сегодня разрабатываются вакцины для лечения хронических инфекционных патологий (в частности, вызванных вирусами гепатитов B и C, папилломы, иммунодефицита человека), новообразований (меланомы, рака молочной железы или прямой кишки), аллергических или аутоиммунных заболеваний (рассеянный склероз, диабет I типа, ревматоидный артрит).
Уходя, болезнь оглядывается назад
Даже если ныне живущему и будущим поколениям и не придётся столкнуться с опустошительными эпидемиями прошлого, сегодняшняя ситуация также далека от идеальной. Всё также представляют опасность некоторые инфекции дыхательных путей, вирусный гепатит B и C, туберкулёз, малярия, а также сравнительно недавно появившиеся угрозы в виде вируса Эбола, ВИЧ, коронавирусов и ряда других патогенов.
Ситуация осложняется и тем, что на фоне эпидемиологического благополучия люди часто отказываются от прививок. В итоге инфекции, которые считались искоренёнными, возвращаются.
В СЕРЕДИНЕ 90-х В РОССИИ ПРОИЗОШЛА ВСПЫШКА ДИФТЕРИИ. В РЕЗУЛЬТАТЕ «АНТИПРИВИВОЧНОЙ» КАМПАНИИ ЗАРАЗИЛИСЬ БОЛЕЕ 100 ТЫС. ЧЕЛОВЕК, НЕСКОЛЬКО ТЫСЯЧ ИЗ НИХ УМЕРЛИ
За последние несколько десятков лет заболевания коклюшем, дифтерией, полиомиелитом, корью отмечены в Японии, России и некоторых других государствах СНГ, в отдельных странах Латинской Америки. В 2011 году почти все штаты США не провели нужного числа вакцинаций от коклюша. В итоге на следующий год заболели 42 тысячи человек. В середине 90-х в России произошла вспышка дифтерии, до того встречавшейся лишь изредка. В результате «антипрививочной» кампании заразились более 100 тыс. человек, несколько тысяч из них умерли. Эпидемию удалось остановить лишь благодаря массовой вакцинации детей.
Предупредить? Да! Актуальное состояние вопроса
На сегодняшний день разработан и действует национальный календарь прививок. Он регламентирует периодичность вакцинации детей в зависимости от их возраста. В календаре предусмотрены прививки от таких инфекций, как вирусный гепатит B, туберкулез, полиомиелит, коклюш, столбняк и ряд других.
Вот как выглядит календарь сегодня:
Послесловие
Прогресс медицины в области профилактики опасных инфекций позволяет избежать заражения ими, либо перенести заболевание в легкой форме. Периодически уточняются и дополняются национальные календари прививок. Во многом благодаря вакцинопрофилактике общество свободно от эпидемий той или иной инфекции. А потому стоит ли играть с судьбой в «кости», отказываясь от прививок?
Текст: Энвер Алиев
Вместо АКДС
Немного реже делают такие прививки детям, у которых наблюдается сильная реакция на антигены АКДС: температура 40° и выше, аллергическая сыпь, отёк Квинке и судороги. Если подобные побочные наблюдаются после первой инъекции АКДС — вторая и последующие прививки могут делаться именно АДС-М.
Прививка АДСМ переносится детьми куда легче, без колебаний температуры и других осложнений. Противококлюшный компонент в АДС-М отсутствует, поэтому в случае необходимости его делают отдельным уколом.
Вакцина АКДС: почему делают в бедро, и какие на нее бывают реакции
Адсорбированная коклюшно-дифтерийно-столбнячная вакцина защищает ребенка от трех опаснейших инфекций: коклюша, дифтерии и столбняка. Делают эту прививку по современным стандартам только в ногу (в бедро), и на это есть две очень веских причины. Во-первых, в ягодицах у человека располагается седалищный нерв, попадание в которой иглой шприца крайне нежелательно. Во-вторых, доказано, что эффективность вакцины выше при ее введении именно в мышцу бедра, так как при вакцинировании в ягодицу, особенно если малыш упитанный, велика вероятность попадания препарата в жировую прослойку вместо мышечной ткани, что затрудняет всасывание вакцины, а это приводит к снижению эффективности прививки.
Дифтерийные и столбнячные анатоксины, входящие в состав вакцины, переносятся детьми легко, а за ответные реакции на АКДС ответственны находящиеся в составе препарата убитые коклюшные микробы. На сегодняшний день, правда, уже разработана и отлично себя зарекомендовала очищенная вакцина, в которой коклюшные микробы проходят специальную обработку и уже не вызывают никаких побочных реакций, но такая вакцина в разы дороже, и поэтому у нас в стране для бесплатной вакцинации не используется.
Самыми распространенными реакциями на прививку АКДС являются повышение температуры, плаксивость, снижение аппетита, а также уплотнение в месте укола, которое долго не проходит, и боль в «уколотой» ноге. Реже развивается отек и покраснение бедра, в которое был сделан укол.
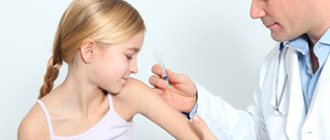
Вакцинация взрослых
Взрослым предпочитают ставить облегчённый вариант дифтерийно-столбнячной вакцины, без антикоклюшного компонента — опасность коклюша с возрастом практически нивелируется, чего не сказать о столбняке и дифтерии.
Вакцинация взрослых в этом случае проводится двумя прививками с интервалом в 30 дней и одной ревакцинацией через полгода или полтора.
Сокращения прививок и их расшифровка
Прививка – это процесс, в ходе которого в организм вводится антигенный материал для выработки антител к определенным заболеваниям. Пациентам выдается направление на иммунопрофилактику. Проведенную вакцинацию регистрируют в специальном документе. Названия прививок в медицинских бумагах принято сокращать.
Так, в карточке или направлении можно увидеть такие аббревиатуры:
- АКДС;
- АДСМ;
- ППП;
- ВГВ;
- ВГА;
- БЦЖ;
- КПК;
- ДСТ;
- ПМЭ;
- ППМ;
- ОПВ;
- ИПВ;
- ЖКВ;
- ЖПВ.
Важно уметь расшифровывать сокращения прививок: пациент должен быть полностью осведомлен в том, от каких патологий его иммунизируют.
АКДС И АДСМ
АКДС – это вакцина адсорбированная коклюшно-дифтерийно-столбнячная. Содержит анатоксины и аттенуированные клетки возбудителей патологий. Проводят иммунизацию с трехмесячного возраста.
Вакцинация защищает от таких заболеваний:
- коклюш. Первые симптомы данной патологии схожи с гриппом либо простудой. Проявляется коклюш высокой температурой, кашлем с мокротой, насморком. Состояние больного с каждым днем ухудшается. Кашель приобретает приступообразный характер, может сопровождаться кровохарканьем, рвотой, привести к остановке дыхания;
- дифтерия. Бактерии этой патологии выделяют сильный яд, который отравляет все органы и системы. Чаще всего страдают печень, сердце, почки. Нередко возбудитель дифтерии локализуется в гортани, горле. Сильное воспаление и отек могут стать причиной асфиксии и смерти;
- столбняк. Несмотря на развитие медицины, сегодня до сих пор нет эффективных лекарств от этой патологии. Бактерии поражают спинномозговой канал и приводят к возникновению судорог. Если возбудитель столбняка затрагивает органы дыхания и вызывает их спазмирование, то наступает смерть.
Эти заболевания считаются очень заразными. Особенно им подвержены дети до двухлетнего возраста. АДСМ – это адсорбированная дифтерийно-столбнячная вакцина. Препарат содержит вдвое меньшую дозу анатоксинов, чем АКДС. Подходит для иммунизации ослабленных малышей и взрослых лиц.
Вакцина АДСМ
АКДС, АДСМ – это препараты отечественного производства. Для защиты от заражения опасными вирусными и бактериальными патологиями, применяют также импортные средства Пентаксим и Тританрикс НВ.
ППП
ППП – это прививка против полиомиелита. В зависимости от типа применяемого препарата, вакцинация может проходить живым или инактивированным средством. Полиомиелит – высококонтагиозное заболевание нервной системы. Вирус поражает серое вещество спинного мозга и вызывает паралич.
После перенесенной патологии человек может остаться инвалидом на всю жизнь. Поэтому ППП – это единственный метод профилактики заражения полиомиелитным вирусом. Вакцинацию начинают проводить с трехмесячного возраста.
Вакцина Имовакс Полио
Сегодня для защиты детей и взрослых от полиомиелита используют такие препараты:
- Полиорикс;
- Инфанрикс ИПВ;
- Имовакс Полио;
- Пероральная полиомиелитная вакцина;
- Пентаксим;
- Тетракок.
ВГВ и ВГА
ВГВ – это вакцинация против вируса гепатита типа В. Прививка ВГВ входит в перечень обязательных. Вирус гепатита В поражает печень, вызывает ее воспаление и разрушение клеток. Нередко заболевание приводит к циррозу, раку.
Особенно опасна патология для детей: в 50% случаев, гепатит перенесенный в младенчестве, переходит в хроническую форму. Поэтому от заражения таким вирусом начинают прививать с самого рождения.
Вакцина Регевак В
Для профилактики используют такие препараты:
- Регевак В;
- Энджерикс;
- Бубо-Кок;
- Эбербиовак;
- Эувакс.
ВГА расшифровывается как вакцинация против гепатита А. Болезнь характеризуется поражением печени. В России вирус гепатита типа А не является особо распространенным. Поэтому иммунизация проводится по желанию.
Рекомендована профилактика таким категориям населения страны:
- военнослужащие;
- медперсонал;
- работники сферы общественного питания;
- пациенты с хроническими печеночными патологиями;
- сотрудники воспитательных и образовательных учреждений;
- наркозависимые.
Для защиты от вируса гепатита типа А применяют следующие вакцины:
- Альгавак М;
- Аваксим;
- Хаврикс.
Первый препарат для защиты от заражения гепатитом В, был создан в 1982 году, но массовая вакцинация началась лишь с 2002 года.
БЦЖ
БЦЖ – это аббревиатура, которая написана русскими буквами и является калькой латинских литер BCG. Расшифровывается как bacillus Calmette-Guerin (бацилла Кальметта-Герена). Также можно встретить БКГ – это сокращение названия прививки в переводе на русский язык.
БЦЖ – это одна из первых вакцин, которую вводят новорожденным. Профилактику выполняют с целью защиты от туберкулеза. Такая болезнь достаточно распространена в стране и считается высококонтагиозной. Поэтому иммунизация выполняется в обязательном порядке.
Туберкулез – инфекционная патология, которая характеризуется поражением легких. Иногда бактерии затрагивают нервную и мочеполовую системы, опорно-двигательный аппарат.
Туберкулез легких проявляется кашлем с мокротой, повышенной температурой, утомляемостью, тахикардией, болью в груди, одышкой, резкой потерей веса. Патология может вызывать внутренние кровотечения, пневмоторакс.
Также есть вакцина БЦЖ-М. Это полный структурный аналог БЦЖ, который содержит вдвое меньшую дозировку. Такой препарат применяют в отношении ослабленных лиц.
КПК
КПК – это прививка, которая защищает от краснухи, паротита и кори. Это высококонтагиозные патологии. Заражаются ими чаще дети до десяти лет.
Краснуха – болезнь, которая в ряде случаев протекает в облегченной форме. Основными симптомами выступают повышение температуры, сыпь по телу, увеличение лимфатических узлов.
Паротит – заболевание, при котором вирус поражает железистые органы (семенники, поджелудочную и слюнные железы). Иногда в патологический процесс вовлекается и центральная нервная система.
Корь – вирусная болезнь, которая проявляется гипертермией, воспалением в горле, кашлем, сыпью по телу, общим плохим самочувствием. Патология приводит к поражению сосудов и капилляров глаз. В результате у зараженного наблюдается светобоязнь.
Все три патологии опасны своими последствиями. Например, паротит может приводить к мужскому бесплодию, корь – к полиневриту, бронхопневмонии, энцефалиту, краснуха – к воспалению легких, тромбоцитопенической пурпуре. Вакцинацию КПК начинают проводить с годовалого возраста. Для иммунизации могут использоваться отечественные и зарубежные препараты.
Вакцина Приорикс
На территории страны зарегистрированы следующие прививочные средства:
- ЖКВ;
- ЖПВ;
- Рувакс;
- Приорикс;
- Эрвевакс;
- Рудивакс;
- MMR-ІІ.
ДСТ
ДСТ расшифровывается как Диаскинтест. Многие считают ДСТ прививкой. Но это скорее диагностический метод. Как и проба Манту, Диаскинтест призван выявлять наличие антител к туберкулезу, скрытую форму патологии.
Этот метод исследования считается более информативным и точным. Препарат для выполнения ДСТ содержит синтетические антигены CFP10, ESAT6. При введении средства в организм возникает ответная реакция.
Результат оценивают спустя несколько дней. Если инфильтрат меньше 5 мм, то это значит, что бактериального поражения нет. Когда папула 5-14 мм, то имеет место заражение. Причем, чем больше пятно, тем выше вероятность туберкулеза.
Другие аббревиатуры вакцин для детей и взрослых
В медицинской карте ребенка или взрослого можно также встретить и другие сокращения:
- ППМ – это прививка против заражения менингококковой инфекцией. Бактерии способны вызывать воспаление оболочек головного и спинного мозга. Развивается менингит быстро, с нарастанием интоксикационных и неврологических признаков. В ряде случаев патология заканчивается летально;
- ЖКВ – это живая коревая прививка. Представляет собой однокомпонентный препарат, содержащий ослабленный вирус. ЖПВ расшифровывается как живая паротитная вакцина;
- ОПВ – это оральная полиомиелитная вакцина. Препарат содержит живой аттенуированный вирус. Выпускается в виде пероральных капель. Жидкость имеет горьковато-солоноватый вкус. Детям раствор капают на миндалины. Преимущество ОПВ в том, что в ходе иммунизации не нарушается целостность эпидермальных покровов. Минусом прививки считается возможность развития вакциноассоциированной патологии;
- ИПВ. Расшифровывается как инактивированная прививка против полиомиелита. Выпускается препарат в инъекционной форме. В составе присутствуют убитые штаммы вирусов трех типов. ИПВ считается более безопасной вакциной, чем ОПВ.
В России принято начинать профилактику полиомиелита с инактивированных препаратов, а продолжать живыми прививками.
Чем АДС-М лучше или хуже?
Прежде следует понимать, что АДС-М это уже не «коклюш-дифтерия-столбняк», а только последние два компонента. У многих после прививки в три месяца возникает соблазн заменить сложную и болезненную АКДС на более лёгкие и безопасные прививки АДС-М для второй и третей вакцинации.
Делать это крайне не рекомендуется: ребёнок останется без иммунитета к коклюшу и получит ослабленный по сравнению со стандартной вакциной иммунитет к дифтерии и столбняку.
Многие родители поддаются заблуждению «легче переносится — значит лучше». Но это в корне неверно: предназначение любых вакцин — создать стресс иммунной системе организма, чтобы тот выработал неприступную защиту против настоящей неконтролируемой инфекции. И если АКДС с этой задачей справляется на «ура», то предназначение АДС-М скорее обновлять и поддерживать уже существующий иммунитет — эффективность иммунитета, полученного таким образом куда ниже.
Если нет достаточно веских оснований заменить вакцину, например, по указанию врача, то делать этого не следует.
Многим сложно сделать такой выбор, видя как малыш мучился с температурой после первой прививки, но не стоит забывать, насколько опасны настоящие инфекции.
Другое дело — действительно опасные реакции, вроде анафилактического шока или невралгических патологий после уколов. Здесь замена препарата обусловлена уже безопасностью, когда вакцинация может привести к непоправимым последствиям. Именно в таких случаях детям до семи лет стандартную вакцину следует заменить.
Когда прививка АДС-М ставится детям от трёх до шести месяцев — это вынужденная мера, но никак не «удачная замена» плохого препарата. Это следует запомнить всем.
Возможная реакция на вакцину АКДС
Причиной повышенного интереса и многочисленных споров является специфическая реакция на вакцину АКДС после введения в бедро. Среди родителей существует мнение, что такая прививка хуже переносится и чаще вызывает болезненные ощущения в ноге. На деле существует несколько факторов, влияющих на переносимость и частоту осложнений:
- правильная транспортировка препарата до прививочного кабинета;
- поддержание температурного режима при хранении;
- общее самочувствие малыша, наличие скрытых воспалительных процессов;
- количество компонентов в составе прививки;
- качество работы медсестры;
- правильная обработка места инъекции, соблюдение стерильности инструмента.
Вакцина АКДС объединяет целую группу препаратов против тяжелых заболеваний. В последние годы используется прививка АДС, которая не содержит антигены против коклюша. Это наиболее аллергенный компонент, повышающий риск осложнений в виде температуры, жара, болезненности.
Список прививок, которые делают в бедро ребенку
- Пентаксим с добавлением вакцины от гемофильной инфекции и полиомиелита;
- Тетракок, сочетающий стандартную формулу АКДС и полиомиелит;
- Тританрикс-НВ, усиленная антигенами против гепатита В;
- АС, содержащая только компоненты от столбняка;
- АД-м, создающая иммунитет только от дифтерии.
Почему именно прививка АКДС чаще всего вызывает тяжелую аллергическую реакцию? В большинстве случаев осложнение связано со сложным составом. Первую вакцину малыш получает в возрасте 3–х месяцев, когда переданный от матери врожденный иммунитет максимально ослаблен. Попадание в организм чужеродных вирусов провоцирует естественный ответ иммунной системы, который нередко протекает с осложнениями:
- Появление на бедре плотной шишечки размером до 1–2 см. Так проявляется скопление лейкоцитов в месте инъекции, что считается естественным при попадании любого вируса или бактерий.
- Покраснение или высыпания при аллергической реакции на прививку.
- Повышение температуры свыше 38°С. У некоторых детей наблюдаются судороги, потеря ориентации и другие опасные симптомы, требующие квалифицированной помощи.
- Хромота или сильная боль в ноге, мешающая передвигаться. Врачи связывают осложнение с развитием местного воспалительного процесса или неправильным введением вакцины. Иногда проблема возникает при использовании иглы слишком большого диаметра.
- Тошнота или отказ от пищи. Реакция считается естественной на фоне лихорадочного состояния.
В последние годы используется прививка АДС, которая не содержит антигены против коклюша. Это наиболее аллергенный компонент, повышающий риск осложнений в виде температуры, жара, болезненности.
Среди редких осложнений, которые с одинаковой частотой возникают после прививки в бедро или ягодицу ребенка, выделяют развитие аутизма. При аллергии на составляющие компоненты повышается риск отека Квинке, развития удушья или поражение органов дыхания.
График вакцинации
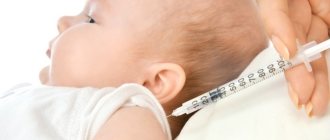
Первая прививка АКДС делается в три месяца, далее 4.5 и шесть. Это период первой вакцинации, одновременно с ним делается оральная полиомиелитная прививка и от гемофильной палочки. Следующая инъекция положена в 18 месяцев, потом 6/7, 14, 24 года и далее каждые 10 лет.
Из перечисленных интервалов графиком одобрена прививка АДСМ в 7 или 6 лет, в 14 лет и позднее. Остальные случаи частные и должны рассматриваться индивидуально, будь то непереносимость ребёнок стандартной АКДС или острый иммунодефицит.
Дадим короткий график прививок, касающийся только АДС-М:
- В 4.5 месяца допустимо заменить этой вакциной АКДС, после одобрения врачом.
- В 6 месяцев тяжёлые реакции после АКДС встречаются значительно чаще, поэтому в этом возрасте замену препарата производят чаще.
- В 18 месяцев аналогично — заменяют в крайних случаях, после консультации с врачом.
- Плановые прививки в 7 лет — первый случай, когда АДС-М стоит в графике прививок.
- Вторая ревакцинация в 14 лет — также делается только АДС-М.
- 24 года и каждые последующие 10 лет этой вакциной вакцинируют взрослых.
Осложнения и противопоказания
Постоянные противопоказания к применению прививки АДС-М отсутствуют как для взрослых, так и для детей.
Беременным проводить вакцинацию препаратом не рекомендуют по причине недостатка клинических исследований — как влияет на течение беременности вакцина неизвестно.
Кроме этого, действует общее для всех вакцин временное противопоказания — недавно перенесённые острые заболевания. При тяжёлых течениях болезни прививки делают по прошествии нескольких недель после последних симптомов.
Людей с тяжёлыми хроническими заболеваниями прививают в период частичной или полной ремиссии. ВИЧ или другие синдромы иммунодефицита не являются противопоказанием вакцинации, но требуют особого контроля со стороны врачей.
Перед каждой вакцинации врач-иммунолог или младший медицинский персонал обязан проверить отсутствие повышенной температуры.
Других противопоказаний не существует.
Последствия прививки
Негативные последствия после вакцины АДС-М встречаются реже, чем после любых других: из-за малого содержания антигенов она обладает очень низкой реактогенностью.
Большинство реакций после инъекции означают либо слабый иммунитет, либо наличие каких-то других негативных процессов в организме. Особенно это касается взрослого возраста — с 14 лет ревакцинация этим препаратом должна проходить абсолютно безболезненно и сопровождаться лишь незначительным повышением температуры на день или того меньше.
Несмотря на то, что серьёзные осложнения после прививок АДСМ регистрируются реже, чем 3 случая на 100 тысяч привитых, забывать о них не следует.
Проведём краткий экскурс, чтобы понимать, что является нормой после прививки АДСМ, а что нет.
Какие из реакций считаются допустимыми:
- кратковременное повышение температуры, не больше 39°;
- отсутствие аппетита;
- понос;
- рвота у детей;
- усталость или сонливость.
Озвученные симптомы характерны и для взрослых и для детей, однако у первых они проявляются куда чаще и ярче, особенно у детей 6-и месяцев и младше. Все эти симптомы наблюдаются только в течение первых трёх дней после иммунизации. Всё что позже — не может быть связано с вакцинацией и является симптомом параллельно развившегося заболевания или хронического недуга.
Что можно считать серьёзными последствиями:
- Тяжёлая аллергическая реакция, в том случае если она не проходит больше нескольких часов;
- Анафилактический шок;
- Температура выше 39°, более одного дня;
- Симптомы энцефалита.
Температуру и другие любые симптомы после прививки можно и нужно снимать. Жаропонижающие средства всегда должны быть в арсенале тех, кто собирается на вакцинацию, сам или с ребёнком. Чего делать не нужно — так это паниковать при малейших симптомах вирусной инфекции и бегать с ребёнком по больницам.
Место инъекций
В заключительной части статьи разберём, как и куда делают прививки АДСМ, насколько это болезненно и что остаётся после инъекций.
АДС-М выпускается исключительно в виде суспензий для внутримышечного введения, никаких капель на язык как ОПВ или царапаний, как на Манту.
Инъекции делаются внутримышечно, в место с низким содержанием жировой ткани. Идеально для этого подходит внешняя поверхность бедра или же область под лопаткой. Так как АДСМ прививка содержит в себе гидроксид алюминия в качестве консерванта, место укола может весьма сильно болеть и раздражаться.
Чесать и повреждать его не стоит ни в коем случае, это только усугубит ситуацию. Объяснить это ребёнку не всегда получается, поэтому накладывайте компресс с охлаждающей мазью или Пантенолом. В противном случае ребёнок может постоянно раздражать место укола, перестать спать и даже расчесать шишку до крови.
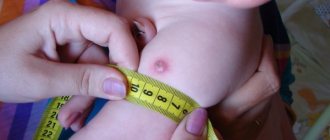
Что касается шишки, то она может достигать 5 сантиметров в диаметре и не проходить целую неделю. Используйте компрессы, мази и лёгкий массаж этой области, чтобы ускорить заживление и рассасывание шишки. Для детей идеально подойдёт мазь, снижающая болевые ощущения, например троксевазин.
Почему прививки делают в бедро, а не в ягодицу?
Передне-боковая зона бедра – вот самая предпочтительная область для прививания. Почему? Дело в том, что прокалывание в этом месте наиболее безопасно, поскольку повреждение крупных сосудистых структур и нервных образований невозможно, так как в этом участке бедра их просто нет.
А ягодичные мышцы у малышей не используют для вакцинации из-за:
- большого риска проколоть седалищный нерв. Это очень больно и может парализовать пациента;
- вероятности задеть нервные стволы в случае их аномальной расположенности, что диагностируется у 5% детей.
Кроме того, в области ягодиц слишком большая жировая прослойка. Это значит, что введённая суспензия может попасть не в мышцу, а в жировую ткань.
Лекарство в этом случае будет долго рассасываться, а в месте прокола вероятно образование нарыва.
Если для процедуры назначен препарат с внутримышечным введением (то есть в бедро или плечо), проследите, чтобы укол поставили именно в ножку ребёнка. Не рассчитывайте на казённые (бесплатные) материалы. Заранее купите шприцы с иглами подходящей длины: для малышей используют короткие и тонкие.
Консультации врача
На этом мы рассмотрели почти всё, что касается прививок АДСМ и закончить хотелось бы классическим предостережением — не занимайтесь самолечением и не решайте за докторов и учёных, как и когда нужно делать вакцинацию.
Человек волен делать с собой всё что угодно, но когда речь идёт о беззащитных детях — лучше довериться докторам и науке.
Рассмотренная нами вакцина почти не имеет противопоказаний, но дифтерийный антиген, равно как и столбнячный содержатся слишком в незначительной концентрации, чтобы сформировать 100% иммунитет. Именно поэтому этот препарат используется в редких и частных случаях или для поддержания существующего иммунитета, но никак не для повсеместной первой вакцинации.