ЭКО проводится в несколько этапов, которые обычно называют протоколом ЭКО. Когда женщина «входит в протокол» или «начинает протокол», это означает, что она начала принимать лекарственные препараты для получения в дальнейшем яйцеклеток и подготовки эндометрия к пересадке эмбрионов.
При длинных протоколах ЭКО может быть начата особая подготовка яичников, то есть подавление их функции гормональными контрацептивами, реже — другими лекарствами, чтобы при гиперстимуляции начался одновременно рост большего количества фолликулов.
Стимуляция овуляции — получение роста фолликулов
Если целью обычной стимуляции яичников является получение 1–2 созревших яйцеклеток, то для ЭКО необходимо их намного больше, потому что почти 75% полученного материала окажется бракованным.
В идеале для успешного ЭКО необходимо, чтобы в каждом яичнике созрело не меньше 8–10 фолликулов. Чем старше женщина, тем труднее получить хорошую реакцию яичников на стимуляцию. Поврежденные из-за оперативных вмешательств яичники тоже реагируют на стимуляцию плохо. Этот этап ЭКО сопровождается применением разных видов лекарств.
Оценка овариального резерва позволяет подобрать необходимый протокол с индивидуальным подходом. Длительный период времени оценка яичникового резерва перед ЭКО проводилась двумя методами: подсчетом антральных фолликулов (размерами 2–10 мм) и определением уровня АМГ.
У женщин, страдающих СПКЯ, УЗИ-картина яичников и уровень АМГ значительно отличаются. Новые диагностические критерии СПКЯ предполагают наличие больше 24 фолликулов таких размеров в каждом яичнике, а АМГ должен быть значительно повышен. Однако такая картина не отражает наличия хорошего овариального резерва. Кроме того, чем больше нарушение цикла (длинные ановуляторные циклы), тем больше фолликулов можно наблюдать на УЗИ и тем выше АМГ даже по сравнению с теми женщинами, которые имеют периодические овуляции на фоне СПКЯ.
Найдена также зависимость между количеством антральных фолликулов, АМГ и весом женщины, уровнем ЛГ, продолжительностью менструального цикла.
Что такое овариальный резерв яичников?
Если Вы когда-нибудь были на приеме у врача репродуктолога, то наверняка слышали это словосочетание, в оптимистичной интонации: «ну, резерв яичников у Вас вполне перспективный» или же с негативным оттенком: «низковат резерв яичников»…
Овариальный резерв или функциональный резерв яичников — так можно назвать предполагаемое количество яйцеклеток в яичниках женщины, которые могут в перспективе дать беременность.
Этот потенциал закладывается в яичниках девочки еще в утробе матери, после ее рождения в яичниках остается около 400 000 клеток. В дальнейшем же нас ждет печальная участь, в отличие от мужского репродуктивного резерва, который периодически обновляется всю жизнь, наш, женский запас в течение жизни только тратится, без возможности восстановления. Ежемесячно мы теряем не менее 20 клеток, независимо от образа жизни, наличия или отсутствия беременностей, приема контрацептивов и проч.
Таким образом, с возрастом в норме у всех женщин снижается количество клеток, способных дать беременность.
Кроме того, в течение жизни яичники подвергаются негативному воздействию множества факторов, которые снижают качество этих клеток (воспалительные реакции, новообразования, воздействие различных токсичных веществ и проч.). Оперативные вмешательства на яичниках (удаление кист яичников, резекция яичников и т. п.) может преждевременно уменьшить фолликулярный резерв до 0 у молодых женщин.
Забор яйцеклеток
Получение фолликулов с яйцеклетками (10–18) является инвазивной процедурой с риском повреждения органов малого таза, в том числе яичников. При этом отсасываются созревшие фолликулы, то есть яичниковая ткань. В прошлом получение фолликулов могли проводить путем лапароскопии. Сейчас эту процедуру проводят через задний свод влагалища.
Не так давно был опубликован сравнительный анализ шведского исследования, в которое были включены почти 40 000 женщин, проходивших через ЭКО в течение 2007–2014 годов. Средний возраст женщин был 34 года, 6,5% родили детей с помощью ЭКО раньше, у 48,6% проводилось ЭКО с ИКСИ. Среднее количество ооцитов, полученных для процедуры, было 9.
Рождение живых детей составляло 30,3%, а среднее количество свежих ооцитов (без замораживания эмбрионов) составило 11. Рождение живых детей увеличивается до 45,8% при получении 20 яйцеклеток одновременно.
Сравнив эти и другие важные показатели исследования, ученые пришли к выводу, что оптимальное количество ооцитов для ЭКО — 18 без высокого риска развития СГСЯ.
Рождение живых детей после получения эмбрионов и их замораживания не зависело от количества полученных с помощью одной аспирации яйцеклеток. Таким образом, важным фактором является метод ЭКО — со свежими или замороженными эмбрионами проводится операция.
Как вести себя во время стимуляции
ЭКО-стимуляция – важный период, во время которого женщина переживает целую гамму эмоций: от радостной надежды до глубокого отчаяния от страха, что ничего не получится. В это ответственное время очень важна поддержка близких, стабильное психологическое состояние, многочасовые спокойные прогулки на свежем воздухе и здоровое питание. Диета для похудания и чрезмерные физические нагрузки должны остаться в прошлом, а оптимистичный настрой – стать настоящим и будущим.
Впрочем, диета все-таки нужна, но не «похудательная», а специальная. Важно потреблять много белка (нежирного мяса, творога, яиц) и продуктов с растительной клетчаткой, то есть овощей и фруктов. При этом используйте поменьше животных жиров и побольше растительных. Белковая пища нужна для профилактики гиперстимуляции яичников. А клетчатка и растительные жиры будут способствовать комфортному пищеварению, что на данном этапе очень важно. Но если у вас гастрит или другие проблемы с ЖКТ, согласуйте свою диету с гастроэнтерологом. Скорее всего, он посоветует заменить сырые овощи на отварные, а сырые фрукты – на запеченные.
Еще несколько важных принципов:
- Избегайте инфекционных и простудных заболеваний, чтобы не допускать чрезмерной нагрузки на иммунитет: ему предстоит более важная миссия.
- Откажитесь от кофе и кофеинсодержащих напитков: они могут вмешаться в гормональный фон и помешать зачатию.
- Избегайте горячих ванн, не ходите в сауну.
- Откажитесь от сигарет, от пассивного курения и от алкоголя в любых дозах.
- Избегайте приема любых препаратов, кроме тех, которые назначил врач-репродуктолог. Все остальные препараты (например, если у вас есть хронические заболевания, которые требуют приема лекарств) – только в крайнем случае и по согласованию с репродуктологом.
Подготовка эндометрия к переносу эмбрионов
Проводится одновременно при гиперстимуляции яичников или отдельно перед переносом ранее замороженных эмбрионов. Этот этап ЭКО тоже сопровождается применением ряда лекарственных препаратов. В прошлом проводилось гистероскопическое искусственное приготовление эндометрия (царапины), но оказалось, что такая методика не улучшает исход ЭКО, к тому же может привести к ухудшению качества эндометрия. Сейчас этого не делают.
Перенос эмбрионов в полость матки
Считается инвазивной процедурой, хотя по сравнению с другими вмешательствами это кратковременная процедура, поэтому переносится легко. Не так давно в полость матки переносили по несколько эмбрионов, что ухудшало исход ЭКО, поэтому большинство репродуктологов стали переносить по одному эмбриону, что улучшило показатели. Но дебаты об оптимальном количестве эмбрионов для переноса все еще продолжаются.
Старые методы поддержки прогестероном после переноса эмбрионов
Поддерживающая терапия в недавнем прошлом была довольно агрессивной несмотря на то, что длительный период времени первые ЭКО проводились без всякой гормональной поддержки.
Поскольку при ЭКО забирают фолликулы, развитие желтых тел не наблюдается. Но созревание слишком большого количества фолликулов и лютеинизация тех, которые не были забраны для ЭКО, приводит к слишком высокому уровню стероидных гормонов, в частности прогестерона, который автоматически подавляет выработку лютеинизирующего гормона гипофизом. Это, с одной стороны, приводит к преждевременной лютеинизации фолликулов, с другой — подавляет выработку прогестерона.
Тем не менее в 1990-х годах женщинам после ЭКО начали вводить масляные растворы прогестерона вплоть до 16 недель. Это были болезненные инъекции, и они требовали терпеливого хождения женщин в лечебные учреждения для введения гормонов, порой 2 раза в сутки. Таблетированные формы прогестерона оказались совершенно неэффективными.
Когда наступило большее понимание роли прогестерона желтого тела, поддерживающую терапию начали использовать не больше 8 недель, переходя на влагалищные формы введения прогестерона. Комбинация инъекций с влагалищными формами введения прогестерона использовалась очень редко.
Потом гормональная терапия была рекомендована до стабильного роста ХГЧ, что наблюдалось на 5-й неделе беременности, или появления на УЗИ эмбриона с сердцебиением, что можно было увидеть на 6-й неделе.
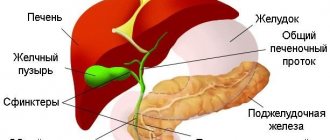
Пункция фолликулов при ЭКО
Экстракорпоральное оплодотворение – это программа вспомогательной репродуктивной технологии, которая проводится вне организма женщины, но затем беременность развивается в ее организме под строгим контролем репродуктологов, что позволяет семейной паре приобрести настоящее семейное счастье. Еще несколько десятков лет назад, никто даже и не мог предположить, что оплодотворение возможно вне женского организма. Сейчас, это достаточно широко используемая процедура, которая позволяет почувствовать многим мужчинам и женщинам смысл настоящего счастья.
Вся процедура эко проходит в несколько этапов: стимуляция суперовуляции, трансвагинальная суперовуляция, эмбриоперенос и поддержание лютеиновой фазы. Женщину часто интересует как проходит пункция фолликулов, чем она опасна и какие ее последствия?
Немного разберемся, а как же происходит забор фолликулов при эко, так как успешная пункция влияет на положительный исход и увеличивает шансы на оплодотворение и вынашивание беременности. Для этого женщина должна обратится в клинику экстракорпорального оплодотворения в определенное время, так как эта процедура проводится при созревании фолликула до определенного размера после предварительных подготовительных материалов. После опорожнения мочевого пузыря и после подготовки кишечника женщину подают в операционную, где под наркозом проводится пункция фолликулов под контролем узи трансвагинально с использованием определенного насоса для получения фолликулярной жидкости.
Какое количество фолликулов при эко берут во время пункции? Согласно стандартным программам эко необходимо брать около 10-20 фолликулов, так как эмбрионы, полученные при пункции, могут остановиться в своем развитии. Поэтому для получения такого количества фолликулов первым этапом в проведении оплодотворения врач назначает стимуляцию суперовуляции.
Затем, в строго индивидуальном порядке репродуктолог определяет день цикла для проведения пункции фолликулярного аппарата женщины со строгим контролем за циклом. Для этого он рассчитывает точное время от первой инъекции хорионического гонадотропина человека до времени пункции, которое не должно превышать 1.5 суток, что увеличивает вероятность овуляция и тогда яйцеклетки достать из брюшной полости будет невозможно. Поэтому опаздывать на процедуру не стоить и строго прибыть в клинику в назначенное время с мужем для сдачи спермы.
Во многих случаях женщина интересуется, а как же подготовиться к пункции? Для этого за 5 дней до пункции необходимо полностью отказаться от интимных отношений, отказаться от спиртного, соленого и острого, а также от посещения бани, сауны и принятия горячей ванны. Накануне пункции ужин должен быть легкий и не пить жидкости за 12 часов до процедуры. В день манипуляции не пить, не есть и не чистить зубы, макияж и лак для ногтей не использовать, а также соблюдать строгий прием препаратов для стимуляции овуляции и своевременно явиться в клинику на процедуру.
После пункции в первый день показан отдых, так как нагрузка уменьшает шансы на благоприятный исход оплодотворения, легкий рацион питания, а также строгий прием всех препаратов по программе оплодотворения, необходимо отказаться от управления автомобилем и техникой, требующей строго внимания, избегать лишних эмоциональных нагрузок, половых контактов, посещения бани и сауны.
Размер фолликулов для пункции при эко должен быть 18-22 мм, но бывают случаи, когда фолликул. Даже если они не доросли 10 — 22 мм дают положительные результаты и в них есть яйцеклетка. Поэтому размер фолликула не всегда указывает на наличие в нем яйцеклетки. Иногда большой размер фолликулов для эко может не содержать яйцеклетку, а вот в мелких фолликулах она есть.
Пустые фолликулы при эко или синдром пустых фолликулов – это когда в фолликуле без какой-либо причине отсутствует зрелая яйцеклетка. Встречается он довольно часто до 7% случаев. Очень часто это бывает при нарушении техники получения фолликулярной жидкости, неправильном ведении протокола эко, при хромосомных аномалиях, СПКЯ, ожирении, эндометриозе, преждевременном старении яичников, спаечном процессе и сильном стрессе. Пустые фолликулы бывают ложные и истинные. При истинных пустых фолликулах в день пункции уровень В-ХГЧ крови достаточный, а при ложных его уровень низкий, что связано с введением ХГЧ или с его недостаточной биодоступностью и диагностируется очень редко. Диагностика пустых фолликулов проводится через 36 часов после первого введения гонадотропина определением уровня В-ХГЧ крови и если его уровень ниже 10единиц в мл – это указывает на пустые фолликулы. Но сразу не стоит расстраиваться, необходимо ввести гонадотропин с другой партии.
Эко. Фолликулы пустые не указывают на то, что беременность невозможна. Прежде всего необходимо заменить дозу и препараты в протоколе, увеличить время между пункциями для активизации овуляции, а также провести промывание яичников. Часто программа эко для созревания яйцеклеток применяет агонисты ГнРГ. Почти у половины женщин, у которых выявлены пустые фолликулы, СПФ связан с поздним введением гонадотропина.
Если созревает только один фолликул в яичнике при эко, то это существенно снижает шансы к оплодотворению, что свидетельствует о слабом ответе на гиперстимуляцию овуляции. Но здесь имеет значение качество яйцеклеток, так как иногда при одной яйцеклетки наступает беременность. Поэтому перед началом программы эко женщине необходимо оценить овариальный резерв, когда оценивают количество фолликулов 10мм на 2й день и в зависимости от их количества судят о нем. Если их пять, то это свидетельствует о слабой реакции на гиперстимуляци, до семи штук указывает на то, что необходимо сменить дозу препарата, от 8 до 12 фолликулов свидетельствуют об удовлетворительном результате, наличие13-20 фолликулов повышают риск развития синдрома гиперстимуляции.
Почему плохо растут фолликулы при стимуляции эко?
Все врачи-репродуктологи знают норму увеличения фолликулов при стимуляции и отклонения от нее указывает на медленный рост, который определяется методом фолликулометрии. Если у женщины слабая реакция на стимуляцию, то это может быть причиной генетических аномалий ведущих к истощению яичников, хронической ановуляции, эндометриоза или оперативных вмешательств на органах малого таза ранее.
Фолликулярная киста и эко. Почему она возникает и как влияет на эко? Известно, что если овуляция не произошла и фолликул не лопнул, то он начинает персистировать и перерости в кисту. В большинстве случаев такие кисты самостоятельно рассасываются в течении нескольких циклов, но в некоторых случаев киста не рассасывается и продолжает рости, что увеличивает риск ее разрыва или перекрута ее ножки, что требует ургентного оперативного лечения. При фолликулярной кисте вопрос об эко решается индивидуально, так как в некоторых случаях гормональный фон способствует рассасыванию кисты, а в некоторых случаях стимуляция овуляции ведет к ее увеличению или появлению новых кист, ее перерождению в злокачественную или разрыва капсулы, что увеличивает вероятность развития осложнений. Поэтому, решение вопроса об проведении протокола эко зависит от овариального резерва и если он низкий, то тогда проводят стимуляцию под строгим ультразвуковым контролем.
Мультифолликулярные яичники и эко
Мультифолликулярные яичники – это не диагноз, это заключение врачей узи, а среди гинекологов его называют синдром поликистозных яичников, СПКЯ или синдромом Штейна-Левенталя. Для классического синдрома характерно: поликистозные яичники, гиперандрогения и бесплодия, которое является основной причиной, с которой женщины обращаются к врачу.
При УЗИ врач ставит диагноз МФЯ, если обьем яичника превышает 10см3 с наличием фолликулов более 12 штук обьемом до 10мм, при этом отсутствуют фолликулы больше 10мм, что свидетельствует об отсутствии овуляции, не увеличиваются в другие дни цикла.
Наступление беременность при мфя невозможна лишь при отсутствии овуляции, что связано с изменением гормонального фона организма и ведет к образованию большого количества неполноценных фолликулов. Если такие яичники сопровождаются ановуляторными циклами, то беременность полностью исключена.
Эко при мультифолликулярных яичниках показано женщинам, которые планируют забеременеть, путем стимуляции яичников и фолликулометрии для точного времени наступления овуляции.
Стимуляция овуляции при мфя является достаточно сложным и кропотливым занятием, так как эта патология не всегда корректируется подбором препарата, поэтому иногда приходится несколько раз проводить стимуляцию овуляции путем подбора дозы и схемы стимуляции. Это все увеличивает риск развития синдрома гиперстимуляции яичников или к их истощению. Поэтому, стимуляция овуляции при поликистозе проводится только при нормализации веса у женщины с ожирением и стабилизации всех метаболических процессов в организме.
Для проведения ЭКО при МФЯ, согласно рекомендациям здравоохранения, необходимо проверять проходимость маточных труб путем лапароскопии, что позволяет провести вмешательства на яичнике рассекая плотную белочную оболочку, проводить дриллинг — уничтожение андроген-продуцирующей стромы, а также биопсия яичника и исключить другую патологию гениталий. Эта процедура увеличивает шансы на восстановление овуляции и улучшает прогноз адекватного ответа на применение индукторов овуляции. Если женщина от такой процедуры отказывается или присутствуют технические причины ее проведения, то проходимость труб проверяют методом гистеросальпингографии или ультразвуковой гистеросальпингоскопии. Если проходимость маточных труб нарушена, то тогда решается вопрос о лапароскопии или проведения ЭКО. Согласно приказу здравоохранения экстракорпоральное оплодотворение проводится, если беременность не наступает в течении года регулярной половой жизни без применения методов контрацепции после лапароскопической операции или после неэффективных методов стимуляции овуляции. Но если возраст женщины больше 35 лет, то тогда этот период сокращают до полу года.
registr-eco.ru
Как выглядит поддержка прогестероном после ЭКО сегодня
Современные протоколы ЭКО, практически все без исключения, включают 15 дней гормональной поддержки влагалищными формами введения прогестерона. Как только начинается имплантация, плодное яйцо начинает вырабатывать собственный прогестерон.
Функция желтого тела яичника постепенно угасает с 4–5-й недели беременности (спустя 2–3 недели после переноса эмбриона) и к 7–8-й неделе перестает функционировать. В этот период происходит так называемый лютео-плацентарный сдвиг выработки прогестерона, когда хорион/трофобласт плодного яйца берет на себя выработку прогестерона полностью, становясь независимым от прогестерона матери. Здоровому эмбриону не нужен дополнительный прогестерон, тем более, что он его использовать не будет.
Поддержка прогестероном после ЭКО (и чаще всего, если ЭКО проводилось в том же цикле, что и стимуляция) улучшает исход ЭКО. Более продолжительный прием прогестерона при подтверждении прогрессирующей беременности пользы или преимущества не имеет. Комбинация разных форм прогестерона и передозировка гормона не рекомендованы после использования репродуктивных технологий.
Схем отмены прогестерона не существует и никогда не существовало. Постепенное снижение дозы прогестерона — это выдумка врачей, основанная на отсутствии у них знаний о роли прогестерона в прогрессе беременности.
Другие медикаменты (таблетированный эстроген, ХГЧ, агонисты GhRH, гепарин, аспирин, витамин D, другие витамины, различные БАДы) как поддерживающая терапия после ЭКО в современной репродуктивной медицине не используются, так как имеют эффект плацебо.
Протоколы стимуляции суперовуляции
В арсенале репродуктологов несколько видов протоколов, которые используют для стимуляции яичников. Протокол назначается лечащим врачом на основании выявленных патологических отклонений в репродуктивном здоровье женщины, ее возраста, чувствительности к лекарственным средствам, склонности к аллергии и других индивидуальных особенностей.
Мы уже упоминали о том, что все протоколы, результатом которых является суперовуляция, основаны на полной или частичной блокировке естественного гормонального фона. В первую очередь речь идет о временном «уничтожении» природного лютеинизирующего (ЛГ) и фолликулостимулирующего (ФСГ) гормона. Их замена осуществляется за счет синтезированных гормонов-аналогов, дозировка которых подбирается индивидуально.
Для того чтобы отслеживать эффективность используемых препаратов, регулярно проводятся ультразвуковые исследования. По установленным нормам во время стимуляции яичников эндометрий должен вырастать на 1 мм, а фолликул – на 2 мм ежедневно. Если УЗИ-диагностика фиксирует показатели значительно ниже, методы стимуляции яичников могут быть пересмотрены в индивидуальном порядке, начиная от изменения дозировки препарата и заканчивая его сменой.
Каждый протокол преследует вполне определенные цели, регулируемые количеством потребляемых гормональных средств. Так, проведение ЭКО с минимальной стимуляцией имеет цель собрать максимальное количество ооцитов, чтобы подвергнуть их криоконсервации. Дело в том, что подобная схема лечения отлично справляется с повышенным ростом фолликулов, но тормозит рост эндометрия. Поэтому непосредственная подсадка эмбрионов осуществляется в других, благоприятных для этих целей циклах.
Читайте подробности о разных протоколах ЭКО.